Urogenitaltrakt: Neue Daten, neue Fakten
Bericht:
Dr. Ine Schmale
Auch der Urogenitaltrakt fand auf dem ESMO-Kongress 2022 seinen Platz. Besprochen wurden unter anderem neue Auswertungen und Ergebnisse zu Nierenzell- und Prostatakarzinom. Im Folgenden stellen wir Ihnen die Präsentationen zu den Studien COSMIC-313, CheckMate 914, RADICALS-HD und CABASTY vor.
Nierenzellkarzinom
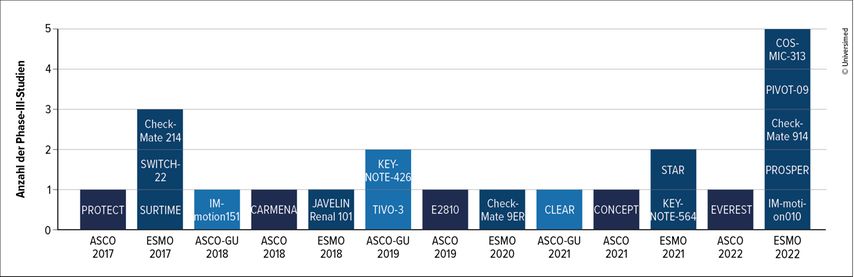
Die beiden Phase-III-Studien COSMIC-313 und CheckMate 914 zum Nierenzellkarzinom ordnen sich in eine lange Reihe Erfolg versprechender therapeutischer Ergebnisse der letzten Jahre ein (Abb. 1).
Vielversprechend: Tripeltherapie bei zuvor unbehandelten Patient*innen
Die Hinzunahme von Cabozantinib zu Nivolumab plus Ipilimumab verlängert bei unbehandelten Patient*innen mit fortgeschrittenem Nierenzellkarzinom, insbesondere mit intermediärem Progressionsrisiko, das progressionsfreie Überleben. Das zeigen die beim ESMO-Kongress 2022 präsentierten Ergebnisse der placebokontrollierten Phase-III-Studie COSMIC-313.1
855 Patient*innen mit Nierenzellkarzinom (RCC) und mittlerem bis hohem Progressionsrisiko, die keine vorherige systemische Therapie für die metastasierte Erkrankung erhalten hatten, erhielten Ipilimumab plus Nivolumab sowie randomisiert Cabozantinib oder Placebo.
Ipilimumab wurde über die Dauer von vier Zyklen gegeben, Nivolumab und Cabozantinib (bzw. Placebo) bis zum Verlust des Therapieerfolgs oder zum Auftreten nicht tolerierbarer Nebenwirkungen. Primärer Studienendpunkt war das progressionsfreie Überleben (PFS).
Zum Zeitpunkt der Auswertung, mit einer medianen Nachbeobachtungszeit von 17,7 Monaten für die ITT-Population, waren noch 43% der Patient*innen im Verumarm versus 39% im Kontrollarm unter Therapie. Die Patient*innen waren median 60/61 Jahre alt und hatten in drei Viertel der Fälle ein intermediäres Progressionsrisiko laut IMDC-Kriterien.
Bei 62/64% der Patient*innen konnte eine Tumor-PD-L1-Expression <1% und bei 20/22% ≥1% festgestellt werden. 65% der Patient*innen beider Studienarme waren einer Nephrektomie unterzogen worden. Die häufigsten Metastasenlokalisationen waren die Lunge (68/71% der Patient*innen), die Lymphknoten (50/54%), die Leber (19/20%) und die Knochen (17/21%).
Im Ergebnis wurde das Risiko für einen Krankheitsprogress oder Tod durch die zusätzliche Cabozantinib-Gabe um 27% reduziert (HR: 0,73; 95% CI: 0,57–0,94; p=0,013). Nach zwölf Monaten lebten 57% vs. 49% der Patient*innen progressionsfrei. In Subgruppenanalysen wurde der Vorteil für fast alle Patient*innen gezeigt, nur die Subgruppe der Patient*innen mit hohem Risiko profitierte in dieser Analyse nicht von der Cabozantinib-Therapie (HR: 1,04; 95% CI: 0,65–1,69).
Das mittlere Progressionsrisiko ging mit einer Risikoreduktion um 37% einher (HR: 0,63; 95% CI: 0,47–0,85). Ein Ansprechen zeigten 43% vs. 36% der Patient*innen, eine stabile Erkrankung 43% vs. 36%. Die mediane Zeit bis zum Ansprechen war mit 2,4 und 2,3 Monaten vergleichbar, der Median für die Dauer des Ansprechens war in beiden Studienarmen noch nicht erreicht.
Nebenwirkungen traten häufiger unter Behandlung mit der Tripeltherapie auf. Das Sicherheitsprofil von Cabozantinib, Nivolumab und Ipilimumab war generell handhabbar und konsistent mit den Nebenwirkungen der einzelnen Komponenten.
Adjuvantes Nivolumab + Ipilimumab Placebo nicht überlegen
Beim fortgeschrittenen, nicht behandelten RCC führte die Therapie mit Nivolumab plus Ipilimumab zu einer Überlebensverlängerung. Im adjuvanten Setting zeigte die Kombination keine Überlegenheit bezüglich krankheitsfreien Überlebens und Gesamtüberleben im Vergleich zu Placebo.
Die Phase-III-Studie CheckMate 914 untersuchte placebokontrolliert, ob die adjuvante Gabe von Nivolumab plus Ipilimumab oder die Nivolumab-Monotherapie bei Patient*innen mit reseziertem Nierenzellkarzinom im Stadium II/III und hohem Rezidivrisiko das krankheitsfreie Überleben (DFS) verlängern kann. Beim ESMO-Kongress wurden die Ergebnisse für den Vergleich von Nivolumab plus Ipilimumab versus Placebo präsentiert.2
Insgesamt 816 Patient*innen erhielten nach radikaler oder partieller Nephrektomie 240mg Nivolumab (q2w) plus 1mg/kg Ipilimumab (q6w) oder Placebo (q2w und q6w). Die Patient*innen waren in einem medianen Alter von 57/58 Jahren und in 93% der Fälle einer radikalen Nephrektomie unterzogen worden.
Die Mehrheit der Patient*innen (77/78%) war im pathologischen Stadium pT3, G any, N0 M0. Bei 5% der Tumoren wurden sarkomatoide Anteile festgestellt. Primärer Studienendpunkt der CheckMate-914-Studie war das DFS laut verblindeter, unabhängiger, zentraler Prüfung. Sekundäre Endpunkte waren u.a. das Gesamtüberleben (OS) und die Sicherheit.
Mit einer medianen Nachbeobachtungszeit von 15,4 Monaten waren 227 Ereignisse aufgetreten. Die Studie erreichte den primären Endpunkt nicht. Mit einer Hazard-Ratio von 0,92 (95% CI: 0,71–1,19; p=0,5347) war das DFS zwischen den Studienarmen vergleichbar. Nach 24 Monaten betrug die DFS-Rate 76,4% vs. 74,0%. Subgruppenanalysen zeigten im Trend ein verbessertes DFS unter der immunonkologischen Kombination für die Tumorstadien pT2a, G3 oder G4, N0 M0 bzw. pT2b, G any, N0 M0 (HR: 0,66; 95% CI: 0,31–1,41) sowie pT4, G any, N0 M0 bzw. pT any, G any, N1 M0 (HR: 0,61; 95% CI: 0,30–1,24).
Für die kleine Gruppe der Patient*innen mit sarkomatoiden Tumoren wurde ein Hinweis auf einen Vorteil der IO-Therapie gesehen (HR: 0,29; 95% CI: 0,09–0,91).
Mehr als die Hälfte der Patient*innen (57%) komplettierten die Therapie mit zwölf Dosen Nivolumab plus vier Dosen Ipilimumab. 43% der Patient*innen brachen die Kombinationstherapie ab, 33% aufgrund von Nebenwirkungen. Therapie-assoziierte Nebenwirkungen von Grad ≥3 traten bei 28% der Patient*innen auf.
Prostatakarzinom
Die Phase-III-Studien RADICALS-HD und CABASTY zum Prostatakarzinom bringen neue Erkenntnisse zur Adrogendeprivationstherapie nach Prostatektomie und zur Dosierung von Cabazitaxel bei älteren Patient*innen.
Langzeitstudie: Längere ADT bei Radiatio nach radikaler Prostatektomie
Für Patient*innen mit Prostatakarzinom wurde nach Prostatektomie häufig die Androgendeprivation plus Radiatio eingesetzt. Die RADICALS-HD-Studie untersuchte die optimale Dauer der ADT bei Prostatakarzinompatient*innen mit post-operativer Bestrahlung. Die längere Gabe erscheint vorteilhaft.3
In der RADICALS-HD-Studie wurde der Effekt der Adrogendeprivationstherapie (ADT) zusätzlich zur postoperativen Radiatio auf das metastasenfreie Überleben (MFS) untersucht. Verglichen wurden dabei die kürzere (sechs Monate) gegenüber einer längeren ADT (24 Monate) sowie der Effekt der ADT bei Vorliegen von Komorbiditäten und unterschiedlichen PSA-Werten. In drei Studienarmen erhielten die Patient*innen eine alleinige Bestrahlung (n=737) oder zusätzlich eine ADT über sechs (n=743) oder über 24 Monate (n=762).
Im Vergleich zwischen der kürzeren und keiner ADT wurde kein Unterschied bezüglich des MFS (HR: 0,89; 95% CI: 0,69–1,14) beobachtet, nach zehn Jahren waren 79% bzw. 80% der Patient*innen ohne Ereignis. Auch das Gesamtüberleben (OS) war vergleichbar mit einer 10-Jahres-OS-Rate von 86% versus 85% (HR: 0,88; 95% CI: 0,65–1,19). Patient*innen mit niedrigerem PSA-Wert und weniger Komorbiditäten profitierten im Trend besser von der kurzzeitigen ADT im Vergleich mit der alleinigen Radiatio.
Die längere versus eine kürzere Dauer der ADT resultierte in einer signifikanten Verlängerung des MFS (HR: 0,77; 95% CI: 0,61–0,97), mit einer 10-Jahres-MFS-Rate von 78% versus 72%. Der OS-Unterschied erreichte die statistische Signifikanz bisher nicht (HR: 0,88; 95% CI: 0,66–1,17), nach zehn Jahren lebten 85% versus 82% der Patient*innen mit längerer versus kürzerer ADT. Die Subgruppenanalysen bestätigten einen Vorteil für die längere ADT unabhängig vom PSA-Wert und den Komorbiditäten der Patient*innen.
Als Schwächen der Studie stellten die Autor*innen heraus, dass trotz einer Nachbeobachtungszeit von median mehr als neun Jahren die OS-Daten aufgrund der guten Prognose der Patient*innen unreif sind, dass heutzutage die frühe Salvage-Radiatio gegenüber der adjuvanten Bestrahlung bevorzugt und eine Radiatio der Becken-Lymphknoten (ein Ausschlusskriterium der RADICALS-HD-Studie) immer häufiger angewendet wird.
Geringer dosiertes Cabazitaxel q2w fürältere Patient*innen
Um die Therapie für ältere Patient*innen verträglicher zu machen, wurde in der CABASTY-Studie die Gabe von Cabazitaxel in einer geringeren Dosis alle zwei Wochen mit dem dreiwöchigen Regime verglichen. Im Ergebnis wurde die Rate an Neutropenien Grad ≥3 gesenkt, ohne die Wirksamkeit zu beeinflussen.4
Mit Cabazitaxel (Standarddosierung: 25mg/m2, q3w) steht für Patient*innen mit metastasiertem kastrationsresistentem Prostatakarzinom (mCRPC) eine lebensverlängernde Therapie zur Verfügung. Älteren, intensiv vorbehandelten Patient*innen wird eine Chemotherapie häufig nicht mehr zugemutet. In Pilotstudien wurde gezeigt, dass die geringere Dosierung von Cabazitaxel (16mg/m2, q2w) das Risiko für schwere Neutropenien senken kann, ohne die Wirksamkeit zu verringern. Die CABASTY-Studie wurde durchgeführt, um diese Hypothese zu bestätigen.
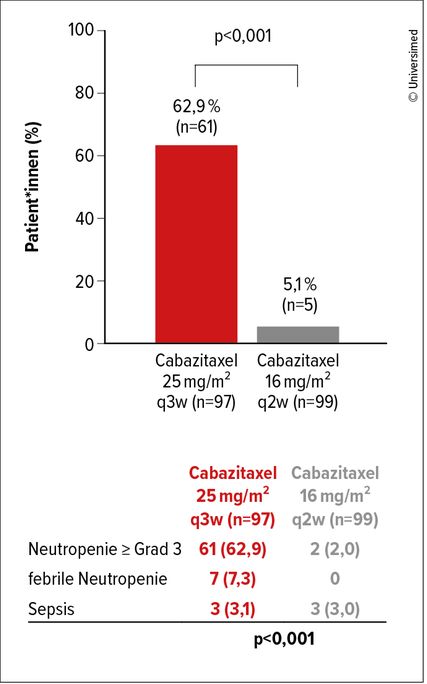
Abb. 2: Primärer Endpunkt der CABASTY-Studie: Inzidenz von Neutropenie ≥ Grad 3 und/oder neutropenische Komplikationen. Modifiziert nach Oudard S et al.4
196 Patient*innen aus 31 Zentren in Frankreich und Deutschland erhielten randomisiert Cabazitaxel in den Dosierungen 25 mg/m2, q3w oder 16mg/m2, q2w, jeweils mit Prednison (täglich 10mg) und G-CSF („granulocyte colony-stimulating factor“). Als primärer Endpunkt wurde das Auftreten von Neutropenien Grad ≥3 und/oder von neutropenischen Komplikationen untersucht (Abb. 2). Sekundäre Endpunkte waren u.a. das Gesamtüberleben (OS), das bildmorphologisch progressionsfreie Überleben (rPFS) (Abb. 3), das PSA-Ansprechen und das objektive Tumoransprechen (Abb.4). Die Patient*innen waren im Median 74,5 Jahre alt und etwa die Hälfte wurde mit metastasierter Erkrankung diagnostiziert. Alle Patient*innen hatten bereits eine Docetaxel-Therapie erhalten und zwei Drittel der Patienten ≥2 Linien einer neuen hormonellen Therapie.
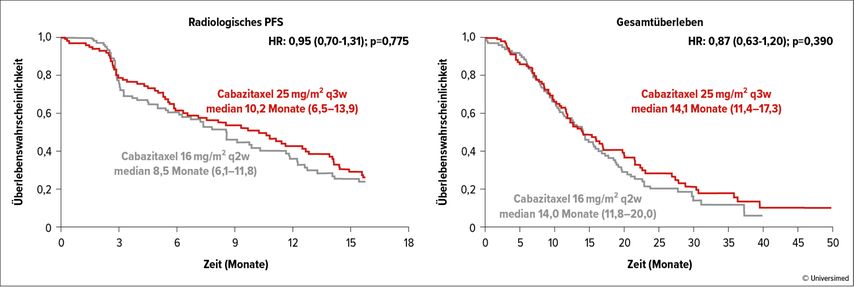
Abb. 3: Sekundäre Endpunkte der CABASTY-Studie: radiologisches progressionsfreies Überleben (PFS), Gesamtüberleben. Modifiziert nach Oudard S et al.4
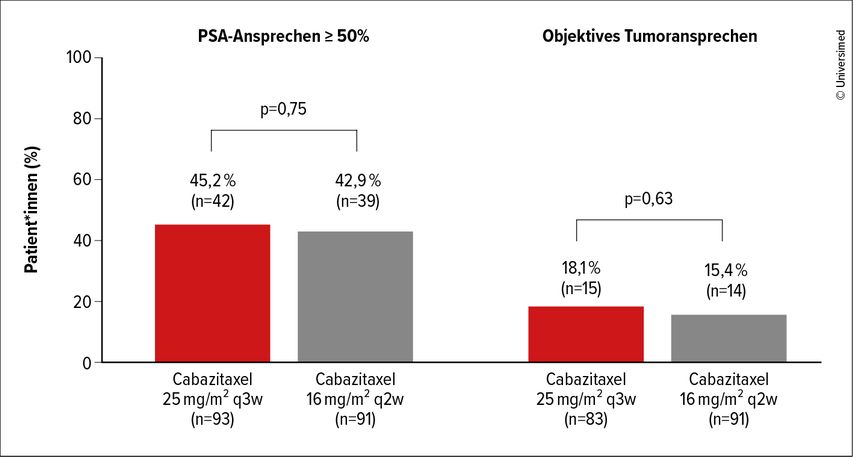
Abb. 4: Sekundäre Endpunkte der CABASTY-Studie: PSA-Ansprechen ≥ 50%, objektives Tumoransprechen. Modifiziert nach Oudard S et al.4
Die Studie erreichte den primären Endpunkt. Neutropenien Grad ≥3 und/oder neutropenische Komplikationen traten bei 62,9% unter 3-wöchigem versus 5,1% der Patient*innen unter 2-wöchigem Regime auf (p<0,001). Die Inzidenz von febrilen Neutropenien wurde von 7,3% auf 0 gesenkt.
Die Wirksamkeit wurde durch das veränderte Schema nicht beeinträchtigt. Das mediane rPFS lag bei 10,2 versus 8,5 Monate (HR: 0,95; 95% CI: 0,70–1,31; p=0,775) und das mediane OS bei 14,1 versus 14,0 Monate (HR: 0,87; 95% CI: 0,63–1,20; p=0,390). Ein PSA-Ansprechen ≥50% zeigten 45,2% versus 42,9% (p=0,75) und ein objektives Tumoransprechen 18,1% versus 15,4% der Patienten (p=0,63).
Literatur:
1 Choueiri TK et al.: Phase 3 study of cabozantinib in combination with nivolumab and ipilimumab in previously untreated advanced renal cell carcinoma of IMDC intermediate or poor risk (COSMIC-313). ESMO 2022; Abstr. #LBA8 2 Motzer RJ et al.: Adjuvant nivolumab plus ipilimumab versus placebo for localized renal cell carcinoma at high risk of relapse after nephrectomy: Results from the randomized, phase III CheckMate 914 trial. ESMO 2022; Abstr. #LBA4 3 Parker CC et al.: Duration of androgen deprivation therapy (ADT) with post-operative radiotherapy for prostate cancer: First results of the RADICALS-HD trial. ESMO 2022; Abstr. #LBA9 4 Oudard S et al.: Cabazitaxel every 2 weeks versus every 3 weeks in older patients with metastatic castration-resistant prostate cancer (mCRPC): The CABASTY randomized phase III trial. ESMO 2022; Abstr. #1363MO
Das könnte Sie auch interessieren:
Adjuvantes Osimertinib reduziert ZNS-Rezidive bei EGFR-mutierter Erkrankung
Etwa 30% der Patienten mit nicht kleinzelligem Lungenkarzinom (NSCLC) präsentieren sich mit resezierbarer Erkrankung und werden einer kurativen Operation unterzogen. Viele Patienten ...
Highlights zu Lymphomen
Assoc.Prof. Dr. Thomas Melchardt, PhD zu diesjährigen Highlights des ASCO und EHA im Bereich der Lymphome, darunter die Ergebnisse der Studien SHINE und ECHELON-1
Aktualisierte Ergebnisse für Blinatumomab bei neu diagnostizierten Patienten
Die Ergebnisse der D-ALBA-Studie bestätigen die Chemotherapie-freie Induktions- und Konsolidierungsstrategie bei erwachsenen Patienten mit Ph+ ALL. Mit einer 3-jährigen ...