Nicht invasive Beatmung im Notfall
Autorin:
Ass.-Dr. Ursula Rohrer
Klinische Abteilung für Kardiologie
Medizinische Universität Graz
E-Mail: u.rohrer@medunigraz.at
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Die nicht invasive Beatmung findet breite Anwendung in der prä- und innerklinischen Akutmedizin. Es sollte bei jeglicher Form der akuten respiratorischen Insuffizienz an die Anwendung gedacht werden, dann kann die nicht invasive Ventilation zu geringeren Raten von Intubation sowie Mortalität beitragen.
Keypoints
-
Physiologische Verhältnisse bleiben weitestgehend erhalten bei spontan atmenden, wachen Patienten.
-
Anwendung der NIV bei akuter respiratorischer Insuffizienz und/oder zur Präoxygenierung vor einer notfallsmäßigen Narkoseeinleitung
-
Vor und während der NIV eine kontinuierliche Überwachung etablieren (Blutdruck, Pulsoxymetrie, EKG, arterielle Druckleitung für BGA-Kontrollen)
-
Vorbereitung ist essenziell: die Patienten gut aufklären, das vorhandene Equipment kennen, das Team briefen
-
Bei Verschlechterung einen Eskalationsplan parat halten und die Intubationsbereitschaft herstellen
Definition und Physiologie der nicht invasiven Beatmung
Die nicht invasive Ventilation (NIV) ist ein Überbegriff für jegliche Beatmungsform, die „nicht invasiv“, also über eine Maske oder ein ähnliches Interface bei spontan atmenden Patienten angewandt wird. Dabei wird ein kontinuierlicher positiver endexspiratorischer Druck (PEEP) als unteres Drucklevel eingestellt und optional zusätzlich noch ein zweites inspiratorisches Drucklevel, das Einatemhübe unterstützt, und als Druckunterstützung, „pressure support“, bezeichnet wird. Oft wird dafür auch der Begriff „augmentierte Spontanatmung“ („augmented spontaneous breathing“, ASB) verwendet.
Der Vorteil einer nicht invasiven Beatmungsform ist die erhaltene Physiologie der Spontanatmung bei wachen Patienten. Im Akutsetting profitiert diese Beatmungsform von der erhaltenen Zwerchfellmotilität, der physiologischen Verteilung von inspiratorischen Atemgasen, der besseren Belüftung der dorsobasalen Lungenkompartimente, dem geringen bis fehlenden Bedarf an Analgosedierung und im Vergleich zur invasiven Beatmung geringeren hämodynamischen Nebenwirkungen. Die Anwendung einer nicht invasiven Beatmung, zum Beispiel beim hyperkapnischen Lungenversagen im Rahmen einer chronisch obstruktiven Lungenerkrankung (COPD), kann zu einer Reduktion von Mortalität, einer Verkürzung der Beatmungsdauer und der Hospitalisierung führen.1
Indikationen und Kontraindikationen
Die NIV kann nach Prüfung von Indikation und möglichen Kontraindikationen bei jeglicher Art der akuten respiratorischen Insuffizienz (ARI) angewandt werden. Abgesehen davon kann die Anwendung einer nicht invasiven Beatmung zur Präoxygenierung vor einer Narkoseeinleitung dienen und dadurch helfen, die Bedingungen ebendieser zu verbessern.
Die ARI kann auf verschiedene Weisen eingeteilt werden, bei Indikationsstellung hinsichtlich einer NIV-Therapie ist die Einteilung in Ventilations-, Perfusions- und Diffusionsstörung hilfreich.
Ventilationsstörungen
Zur Gruppe der Ventilationsstörungen gehören Erkrankungen wie COPD, Asthma bronchiale, aber auch eine Hypoventilation bedingt durch neuromuskuläre Erkrankungen, Obesitas oder Veränderungen der Thoraxwand. Hier zeigt sich in der Blutgasanalyse eine Hyperkapnie führend und laut aktuellen Leitlinien ist eine mechanische Ventilation indiziert, sollten sich trotz medikamentöser Therapie eine Hyperkapnie (paCO2 >45mmHg), eine respiratorische Azidose (pH ≤7,35) und Tachypnoe (Atemfrequenz ≥20–24/min) zeigen. Die NIV kann in diesem Fall eine weitere respiratorische Azidose verhindern oder bei bereits vorhandener respiratorischer Azidose helfen, eine endotracheale Intubation und invasive Beatmung zu vermeiden. In gewissen Fällen kann die NIV als Alternative zur invasiven Beatmung dienen, wenn dafür Kontraindikationen vorliegen.2
Diffusionsstörungen
Zur Gruppe der Diffusionsstörungen gehören häufige internistische Krankheitsbilder wie das Lungenödem und die Pneumonie und sie zeigen in der Blutgasanalyse eine isolierte Hypoxämie. Die Indikation für eine nicht invasive Beatmung im Rahmen eines kardialen Lungenödems besteht bei Hypoxämie (SpO2<90%) und Tachypnoe (AF >25/min) laut aktuellen Leitlinien.3 Gerade in einem Setting wie dem akuten kardialen Lungenödem im Rahmen eines akuten Koronarsyndroms spielen mehrere Faktoren eine Rolle, die für eine nicht invasive Beatmung sprechen. Im Vergleich zu einer invasiven Beatmung und Narkoseeinleitung zeigt die NIV einen deutlich geringeren Einfluss auf die Hämodynamik, wobei eine geringe Nachlastsenkung des linken Ventrikels sich in diesem Fall sogar positiv auswirken kann. Außerdem können NIV und eine Analgosedierung, falls notwendig, zügig bereits präklinisch etabliert werden. Dies kann zur frühzeitigen Stabilisierung beitragen und helfen, die Akutphase bis zur Revaskularisation zu überbrücken, ohne den Transfer ins nächste Herzkatheterlabor zu verzögern. Die NIV kann somit Intubationen verhindern und ist assoziiert mit einer reduzierten Krankenhausmortalität.3,4
Perfusionsstörung
Eine Perfusionsstörung, die zum Beispiel bei einer Lungenembolie oder beim kardiogenen Schock auftritt, kann zu einer respiratorischen Globalinsuffizienz führen. In diesen Fällen ist oft die kausale Therapie im Vordergrund und die nicht invasive Beatmung kann dabei helfen, die Akutphase zu überbrücken.
Kontraindikationen und Caveats
Die nicht invasive Beatmung ist definitionsgemäß eine augmentierte Spontanatmung, somit sind eine fehlende Eigenatmung und fehlende Schutzreflexe eine absolute Kontraindikation für die Anwendung. Ebenso stellen eine fixierte Atemwegsverlegung oder konkomitante spezifische Krankheitsbilder (instabile Verletzung des Gesichtsschädels, akute obere gastrointestinale Blutung, Polytrauma, Ileus, nicht versorgter Pneumothorax) eine Kontraindikation dar.
Bei Patienten mit Vigilanzminderung ist nach sorgfältiger Abwägung und unter engmaschiger Überwachung ein NIV-Versuch möglich, wenn eine Verbesserung der Situation dadurch erwartbar ist, wie zum Beispiel bei der sogenannten CO2-Narkose.
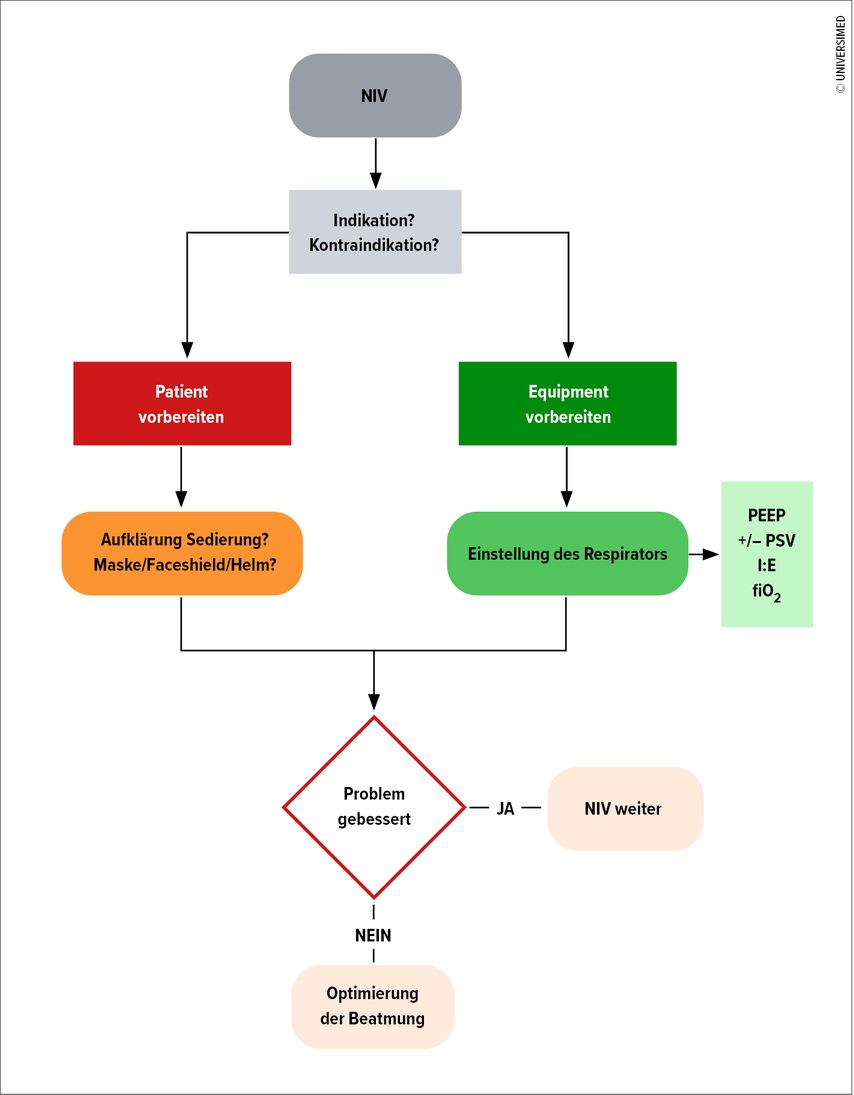
Ein wichtiger Faktor für den Erfolg der NIV ist die Kooperation der Patienten, somit sind auch unkooperative Patienten für eine nicht invasive Beatmungsform nicht geeignet. Um diesen Faktor möglichst zu optimieren, ist eine gute Vorbereitung essenziell (Abb. 1).
Vorbereitung
Für eine erfolgreiche NIV-Behandlung ist es wichtig, die Patienten auf die bevorstehende Beatmung vorzubereiten. Einerseits hilft die Aufklärung, dass der Anfang unangenehm ist und eine Verbesserung erst mit der Zeit eintritt, andererseits können Medikamente dabei unterstützen. Morphine können zum Beispiel helfen, Angst und Atemnot zu lindern, um die Synchronität von Patient und Beatmungsmaschine zu optimieren und dadurch die Wahrscheinlichkeit des NIV-Erfolges zu erhöhen. Ebenso sollte vor Start der Plan mit dem Behandlungsteam besprochen werden und das vorhandene Equipment vorbereitet werden. Es gibt eine klare Empfehlung dazu, bereits vor dem Start einer nicht invasiven Beatmung einen Eskalationsplan parat zu haben, um im Falle einer Verschlechterung oder fehlenden Verbesserung sofort reagieren zu können.5
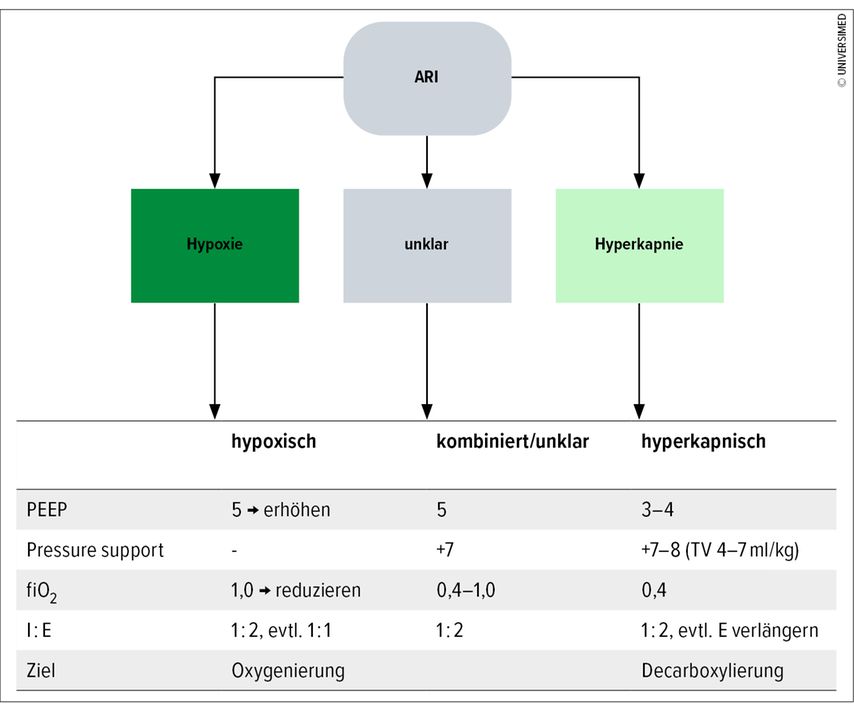
Hinsichtlich der Respiratoreinstellungen kann es helfen, die aktuelle Situation pragmatisch in Ventilations-/Diffusions-/Perfusionsstörung einzuteilen und je nach führender Störung die initialen Einstellungen zu wählen. Bei der Hypoxie, zum Beispiel bei einer Diffusionsstörung im Rahmen eines kardialen Lungenödems, ist das Ziel die Oxygenierung. Dabei liegt der Fokus auf der Anwendung eines PEEP und der Erhöhung des fiO2, die Einstellung einer Druckunterstützung ist meistens nicht notwendig. Bei der Hyperkapnie, zum Beispiel im Rahmen einer exazerbierten COPD mit Ventilationsstörung, ist die Decarboxylierung das Ziel. Dies wird mit der Kombination von PEEP, der diesmal etwas niedriger gewählt werden kann, und einem oberen Drucklevel (PS) erreicht, mit dem Ziel eines Tidalvolumens (TV) von 4–7ml/kg Körpergewicht. Bei kombinierter oder initial unklarer Störung kann eine Kombination dieser Einstellungen zum Ziel führen.
Je nach Klinik und Bedarf können die Veränderung des I:E-Verhältnisses oder die frühe Adaptation des fiO2 zu einer Verbesserung führen. Aufgrund der Vielzahl von Krankheitsbildern, die sich auch teilweise überlappen, lässt sich von der vorhandenen Literatur nur ein Behandlungsvorschlag ableiten, der in Abbildung 2 zusammengefasst ist.
Reevaluierung
Nach Start einer nicht invasiven Beatmungstherapie ist eine kontinuierliche Überwachung von Blutdruck, EKG und Herzfrequenz sowie Sättigung notwendig. Diese Werte, die klinische Symptomatik (Atemfrequenz, Atemarbeit, Vigilanz) und eine Verlaufskontrolle der arteriellen Blutgasanalyse können frühzeitig dazu führen, dass Einstellungen optimiert werden oder die Therapie abgebrochen und eskaliert werden kann.
Zusammenfassung
Die nicht invasive Beatmung hat breite Anwendung prä- und innerklinisch und sollte niederschwellig evaluiert und eingesetzt werden. Vor dem Start der Therapie ist die Vorbereitung von Team, Equipment und Patient dringend notwendig und kann maßgeblich zum Erfolg beitragen. Die NIV kann zu einer niedrigeren Rate an Intubation und Narkoseeinleitung führen und darüber hinaus zu niedrigeren Mortalitätsraten.
Literatur:
1 Plant PK et al.: Early use of non-invasive ventilation for acute exacerbations of chronic obstructive pulmonary disease on general respiratory wards: a multicentre randomised controlled trial. The Lancet 2000; 355(9219): 1931-5 2 Rochwerg B et al.: Official ERS/ATS clinical practice guidelines: noninvasive ventilation for acute respiratory failure. European Respiratory Journal 2017; 50(2): 1602426 3 McDonagh TA et al.: 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: Developed by the Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC) With the special contribution of the Heart Failure Association (HFA) of the ESC. European Heart Journal 2021; 42(36): 3599-726 4 Mehta S et al.: Noninvasive ventilation in patients with acute cardiogenic pulmonary edema. Respir Care 2009; 54(2): 186-95; discussion 95-7 5 Davies M et al.: British Thoracic Society quality standards for acute non-invasive ventilation in adults. BMJ Open Respiratory Research. 2018; 5: e000283
Das könnte Sie auch interessieren:
Funktionsstörung des Myokards: wenn die Entspannung des Herzens gestört ist
Die hypertropheobstruktive Kardiomyopathie (HOCM) ist dadurch charakterisiert, dass die Entspannung des Myokards funktionsgestört ist. Die Folge ist eine zunehmende Verdickung der ...
ESC-Guideline zur Behandlung von Herzvitien bei Erwachsenen
Kinder, die mit kongenitalen Herzvitien geboren werden, erreichen mittlerweile zu mehr 90% das Erwachsenenalter. Mit dem Update ihrer Leitlinie zum Management kongenitaler Vitien bei ...
ESC gibt umfassende Empfehlung für den Sport
Seit wenigen Tagen ist die erste Leitlinie der ESC zu den Themen Sportkardiologie und Training für Patienten mit kardiovaskulären Erkrankungen verfügbar. Sie empfiehlt Training für ...