SARS-CoV-2 – antivirale Medikamente
Bericht:
Dr. Norbert Hasenöhrl
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Mittlerweile steht eine Palette von antiviral wirksamen Medikamenten gegen SARS-CoV-2 zur Verfügung, die zum Teil auch prophylaktisch verabreicht werden können. Univ.-Prof. Dr. Günter Weiss, MedUni Innsbruck, gab einen Überblick.
Keypoints
-
Rekonvaleszentenplasma sowie monoklonale Antikörper gegen SARS-CoV-2 wirken dann, wenn sie möglichst früh verabreicht werden.
-
Dies gilt auch für oral oder intravenös applizierbare, antivirale Medikamente.
-
Die meisten Studien wurden mit ungeimpften Personen gemacht. Es ist daher noch offen, ob die Wirkung der genannten Medikamente auch bei geimpften bzw. genesenen Menschen gleich gut ist.
-
Auf Arzneimittelinteraktion und Nebenwirkungen ist zu achten.
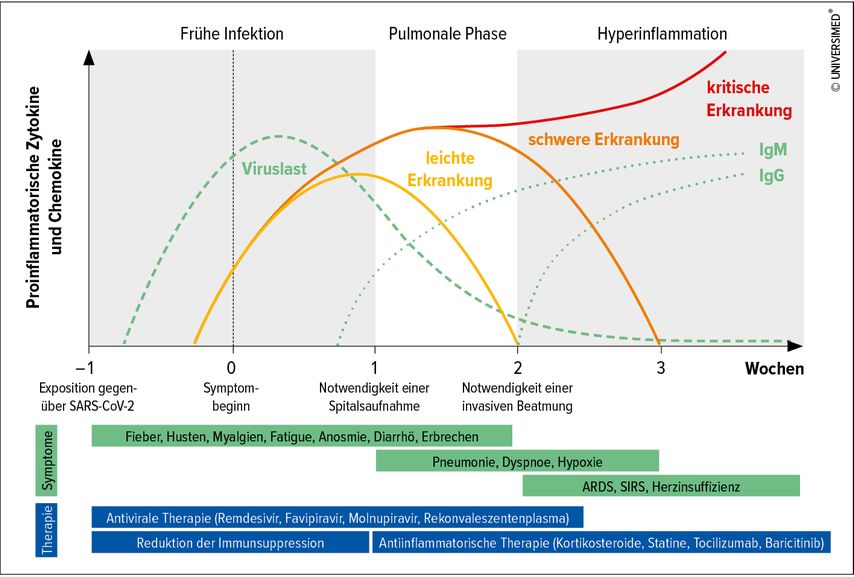
Entsprechend den verschiedenen Phasen einer Covid-19-Erkrankung kann man unterschiedliche therapeutische Ansatzpunkte unterscheiden. „Alle derzeit verfügbaren Therapeutika in der Frühphase von Covid-19 dienen dazu, das Virus entweder frühzeitig zu eliminieren oder zumindest an der Ausbreitung zu hindern“, erklärte Univ.-Prof. Dr. Günter Weiss, Universitätsklinik für Innere Medizin II, Medizinische Universität Innsbruck. „Wogegen die antiviralen Therapien nicht helfen, ist die Hyperinflammation. Deshalb ist es wichtig, sie rechtzeitig zu verabreichen, nämlich zu einem Zeitpunkt, wo die Virusinfektion und nicht die sekundäre entzündliche Reaktion im Vordergrund steht“, fuhr der Infektiologe fort. Im späteren Verlauf der Erkrankung kommen antiinflammatorische Therapeutika wie Kortikosteroide, Anti-Zytokine oder Januskinase-Inhibitoren zum Einsatz (Abb. 1).
Abb. 1: Krankheitsverlauf, Symptome und Therapieoptionen (modifiziert nach Burkert FR et al.: Front Micobiol 2021; doi: 10.3389/fmicb.2021.761887)
Antikörper und Plasmen
Rekonvaleszentenplasma (RP) wird von Patienten gewonnen, die eine Covid-19-Erkrankung durchgemacht haben, wobei natürlich die verursachende Virusvariante berücksichtigt werden muss. Neben neutralisierenden Antikörpern gegen SARS-CoV-2 enthält dieses Plasma auch Gerinnungsfaktoren, Albumin und eine Reihe anderer Proteine. Die neutralisierenden Antikörper übeneinen direkten antiviralen Effekt aus. Einerseits wird die Virusaufnahme in Zielzellen blockiert, andererseits das Virus einer Elimination durch Stimulierung verschiedener Mechanismen der natürlichen und adaptiven Immunität zugeführt. RP übt aber auch eine immunmodulatorische Wirkung aus. „Daneben haben solche Plasmen aber auch dazu gedient, neutralisierende Antikörper zu gewinnen“, erläuterte Weiss.
Neutralisierende Antikörper haben die Aufgabe, das Virus zu neutralisieren – etwa, indem sie es markieren, sodass es danach vom Immunsystem besser erkannt wird – und sein Andocken an die zellulären Rezeptoren (im Fall von SARS-CoV-2 ist dies der ACE2-Rezeptor) zu verhindern. „Wenn die Infektion bereits besteht, sollen Antikörper zumindest deren Ausbreitung eindämmen“, so Weiss.
Eine genaue Analyse der Bindungsstellen am viralen Spike-Protein hat verschiedene Bindungsorte ergeben, von denen einer – Supersite I genannt – offenbar besonders wichtig ist. „Wenn man nun Antikörper erzeugt, die an diese Stelle binden, so zeigt sich, dass man damit die meisten Virusvarianten neutralisieren kann, was bei Bindung an andere Orte nicht der Fall ist“, erklärte der Experte.
Ein weiterer Ansatz bestand darin, nicht nur einen, sondern zwei Antikörper gleichzeitig zu verwenden, die an verschiedene Regionen des Spike-Proteins binden. „Die Idee dabei ist, dass eine Mutation in einer Bindungsregion noch nicht zum gänzlichen Wirkverlust führt, weil man dann immer noch die Wirkung des anderen Antikörpers hat.“Leider haben manche Varianten von SARS-CoV-2 – insbesondere Omikron – so viele Mutationen im Spike-Protein entwickelt, dass auch dieser Ansatz nicht mehr unbedingt hilft.
Sowohl RP als auch monoklonale Antikörper können in verschiedenen Szenarien eingesetzt werden. Dies ist zum einen die Primärprophylaxe (v.a. auch bei Patienten, die aus medizinischen Gründen nicht geimpft werden können bzw. bei denen die Impfung nicht anschlägt, etwa wegen massiver Immunsuppression), dann die Prävention nach Exposition, die Therapie bei asymptomatischen, positiv getesteten Patienten, bei milder bis moderater Erkrankung und schließlich auch bei hospitalisierten Patienten.
Eine Kombination von zwei humanen monoklonalen Antikörpern, Tixagevimab und Cilgavimab, die an unterschiedlichen Stellen des Spike-Proteins binden, wurde in einer Phase-III-Studie mit über 5000 Teilnehmern bei ungeimpften Personen mit erhöhtem Infektionsrisiko evaluiert. Es kam nach sechs Monaten durch die Antikörper zu einer Reduktion des Infektionsrisikos um etwa 80%. Die FDA hat in den USA diesem Medikament am 8.Dezember 2021 eine Notfallzulassung erteilt. Die EMA hat bereits im Oktober mit einem „rolling review“ begonnen.
Als Postexpositionsprophylaxe nach Haushaltskontakten mit infizierten Personen wurde unter anderem die Kombination Casirivimab/Imdevimab untersucht. Dieses Medikament konnte das Auftreten einer symptomatischen Infektion bis zum Tag 28 um relative 81,4% (1,5% vs. 7,8%) reduzieren. Dies entspricht ungefähr einer „number needed to treat“ (NNT) von 16.
Für die initiale Therapie leichter bis mittelschwerer Infektionen bei Patienten mit einem hohen Risiko für einen schweren Verlauf wurde unter anderem die Kombination von Bamlanivimab und Etesevimab evaluiert. Der Endpunkt war hier die Hospitalisierung oder die Gesamtmortalität zum Tag 29. Hier fand sich eine absolute Risikoreduktion von 4,8%, was einer NNT von 21entspricht. Auch hier waren die Teilnehmerungeimpfte Hochrisikopersonen. „Wir müssen uns hier natürlich die Frage stellen, ob diese Antikörper auch geimpften oder genesenen Personen helfen und wie die Effektivität bei der derzeit kursierenden Omikron-Variante ist“, kommentierte der Experte.Der monoklonale Antikörper Sotrovimab wurde bei ambulanten Patienten mit Covid-19 (leichter bis mittelschwerer Verlauf) evaluiert und konnte zum Tag 29 die meisten Hospitalisierungen (3 vs. 21 unter Placebo) verhindern. Das Medikament wurde am 17.Dezember 2021 von der EMA zugelassen.
Sotrovimab scheint insofern eine gewisse Sonderstellung unter den Antikörpern zu haben, als es an eine Region des Virus bindet, die nicht zur Rezeptorbindungsdomäne (RBD) gehört, und daher von den zahlreichen RBD-Mutationen der Omikron-Variante nicht gehemmt wird. „Was das klinisch bedeutet, ist aber noch nicht ganz klar“, schränkte Weiss ein.
„Was man auch gesehen hat, ist, dass bei hospitalisierten und schwer erkrankten Covid-19-Patienten, bei denen die Hyperinflammation schon im Vordergrund steht, monoklonale Antikörper (auch in Kombination mit Remdesivir) keinen nachweisbaren Nutzen gebracht haben“, betonte Weiss.Ähnliches gilt auch für RP. Weiss: „Hier hat z.B. eine Studie aus Argentinien gezeigt, dass man Rekonvaleszentenplasma früh, das heißt innerhalb von drei bis fünf Tagen nach Symptombeginn, geben muss, dann wirkt es auch im Hinblick auf eine Risikoreduktion, wobei auch die Antikörperkonzentration im Spenderplasma eine wesentliche Rolle spielt.“
Für die Anwendung der monoklonalen Antikörper gegen Covid-19 gibt es Handlungsanweisungen vom Robert-Koch-Institut.1
Orale antivirale Therapien
Grundsätzlich gibt es im Lebenszyklus von SARS-CoV-2 zahlreiche Stellen, an denen antivirale Medikamente ansetzen können.So wirkt z.B. Molnupiravir bzw. seine aktive FormNHC-TP, indem es in das viraleGenom eingebaut wird, was zu einer Störungder viralen Translation und Proteinsynthese führt.Molnupiravir kann oral eingenommen werden und ist für Patienten mit leichter bis mittelschwerer Covid-19-Erkrankung zugelassen, die mindestens einen Risikofaktor für die Entwicklung eines schweren Verlaufs aufweisen. Auch dieses Medikament sollte spätestens drei bis fünf Tage nach Symptombeginn verabreicht werden.
Remdesivir ist ein schon länger existierendes Medikament, das ursprünglich gegenEbolaviren entwickelt und nun gegen SARS-CoV-2 „repurposed“ wurde. Die Indikation ist v.a. bei Erwachsenen mit Covid-19 gegeben, die keine medizinische Sauerstoffzufuhr benötigen und ein erhöhtes Risiko für einen schweren Verlauf haben. Eine vor Kurzem publizierte Studie zeigte, dass eine dreitägige Gabe von Remdesivir das Risiko für Hospitalisierung bzw. Tod zum Tag 28 um 4,6% reduzierte, wenn das Medikament innerhalb von sieben Tagen nach Symptombeginn gegeben wurde.
Ebenfalls oral verabreicht wird die Kombination von Nirmatrelvir und Ritonavir, wobei Letzteres dazu dient, den Abbau von Nirmatrelvir zu verhindern. Bei Nirmatrelvir handelt es sich um einen viralen Proteaseinhibitor, der die Bildung struktureller Virusproteine verhindert. Das Medikament wird über fünf Tage verabreicht und dessen Einnahme kann innerhalb von fünf Tagen nach Symptombeginn bei ungeimpften Risikopatienten die Inzidenz für Hospitalisierung und Tod um über 80% reduzieren. Aufgrund der Kombination mit Ritonavir ergeben sich zahlreiche Interaktionen mit anderen Medikamenten, die unbedingt beachtet werden müssen.
Offene Fragen
Eine bereits erwähnte offene Frage ist, ob die Wirkungen der hier genannten Medikamente auch bei Geimpften bzw. Genesenen gelten. Klinische Studien dazu sind zu fordern.Weitere Fragen sind: Welche Patienten wurden aus den Studien ausgeschlossen? Wer verschreibt das Medikament, wer macht die Risikobewertung? Und schließlich: Wie kommt der Patient zum Medikament?
„Klar ist, dass auch das beste Medikament kein Ersatz für die Impfung sein kann und keinen absoluten Schutz bietet“, betonte Weiss zum Schluss.
Quelle:
„Update medikamentöser Prä- und Postexpositionsmaßnahmen“, Vortrag von Univ.-Prof. Dr. Günter Weiss, Universitätsklinik für Innere Medizin II, MedUni Innsbruck, im Rahmen des Giftigen Live-Streams „Die Zuspitzung in der COVID-19-Pandemie“ am 21.Dezember 2021
Literatur:
1 Robert-Koch-Institut: Gabe SARS-CoV-2-spezifischer monoklonaler Antikörper. https://www.rki.de/DE/Content/InfAZ/N/Neuartiges_Coronavirus/Therapie/MAK-Infografik.pdf ; zuletzt aufgerufen am 10.3.2022
Weitere Literatur beim Vortragenden
Das könnte Sie auch interessieren:
Mit Antikörpern gegen bakterielle Infektionen
In Zeiten zunehmender Antibiotikaresistenzen werden innovative Strategien gegen bakterielle Erreger dringend benötigt. Als eine der potenziellen Lösungen bieten sich therapeutische ...
Infektionen in Krankenhäusern in Deutschland
Welche Infektionen führen häufig zu Hospitalisierungen und wie viel kostet die stationäre Behandlung von Infektionskrankheiten? Eine deutsche Expert:innengruppe versuchte, diese Fragen ...
Guidelines 2025: ein Update
Im Oktober 2025 präsentierte die European AIDS Clinical Society (EACS) eine aktuelle Version ihrer europäischen Behandlungsleitlinien zum Thema HIV/Aids. Seit zwei Jahrzehnten stellen ...