Skabies: vom klinischen Bild bis zu einer neuen Mutation – ein Überblick
Autor:innen:
Assoc. Prof. PD Dr. Alessandra Handisurya
Nikolaus Urban
Universitätsklinik für Dermatologie
Medizinische Universität Wien
Korrespondierende Autorin:
Assoc. Prof. PD Dr. Alessandra Handisurya
In den letzten Jahren nahmen die Berichte über Therapieversagen mit dem gängigsten Antiskabiosum Permethrin bei Patienten mit Skabies zu. Nun wurde an der Medizinischen Universität Wien erstmals eine Mutation in humanen Skabiesmilben entdeckt, die in anderen Arthropoden mit einer verminderten Wirksamkeit gegenüber Permethrin assoziiert wurde. Eine mögliche Erklärung für den anfangs oft ausbleibenden Behandlungserfolg?
Keypoints
-
Die Skabiesinzidenz in Europa scheint in den letzten Jahren angestiegen zu sein; genaue Zahlen sind aufgrund einer fehlenden Meldepflicht jedoch nicht verfügbar.
-
Die Therapie zielt auf ein Abtöten der Milben, Eier und Larven ab; die zeitgleiche Mitbehandlung aller engen Kontaktpersonen ist obligat.
-
Der Nutzen hygienischer Begleitmaßnahmen wird kontrovers diskutiert, diese werden dennoch empfohlen.
-
Eine neu entdeckte Mutation in Skabiesmilben, die in anderen Arthropodenspezies mit einer Resistenz gegenüber Permethrin assoziiert wird, könnte die häufigen Fälle von Therapieversagen erklären.
Skabies (Krätze) ist eine infektiöse Dermatose, verursacht durch Sarcoptes scabiei var. hominis (Krätzmilbe) aus der Familie der Spinnentiere (Arachnidae). Die Milben infestieren die menschliche Haut und dringen bis insStratum corneum vor. Die Weltgesundheitsorganisation (WHO) zählt die Skabies seit 2017 zu den vernachlässigten Tropenkrankheiten, „neglected tropcial diseases“.1,2 Weltweit sind schätzungsweise 200 Mio. Menschen betroffen, wobei die Prävalenz in subtropischen und tropischen Regionen am höchsten ist und Kinder überproportional häufig betroffen sind. Jedoch wurde auch in Europa in den letzten Jahren ein bedeutender Anstieg der Fälle verzeichnet. Aufgrund fehlender Meldepflicht sind genaue Zahlen zur Prävalenz und Inzidenz nicht verfügbar.3
Übertragung
Skabies wird in der Regel durch direkten Hautkontakt übertragen, wobei normalerweise ein ausgedehnter und längerer Kontakt von 5 bis 10 Minuten notwendig ist.4 Kurze Berührungen wie Händeschütteln oder das Abtasten der Haut im medizinischen Bereich stellen üblicherweise kein Risiko dar. Ein erhöhtes Infestationsrisiko besteht jedoch bei Kontaktpersonen wie Mitbewohnern, Familienmitgliedern oder Sexualpartnern. Bei der Skabies crustosa (früher: „Skabies norvegica“) ist das Risiko einer Übertragung deutlich erhöht, da bei dieser Form Millionen von Milben in der Haut oder den Schuppen vorhanden sein können. Möglich, aber von untergeordneter Bedeutung, ist die Übertragung über kontaminierte Kleidung, Bettwäsche und andere Textilien.5 Nach der Transmission kommt es bei Erstinfestation in den ersten 3–4 Monaten zu einem raschen Anstieg der Milbenzahl auf mehrere Hundert, die im Laufe der Zeit bei nicht immunkompromittierten Personen auf 5–15 Milben absinkt.3,5 Bei einer Reinfestation wird ein Anstieg auf maximal 40 Milben verzeichnet.
Klinische Präsentation
Gewöhnliche Skabies
Typischerweise findet sich ein Ekzem mit disseminierten, erythematösen und teils krustösen Papeln, Vesikeln und Papulovesikeln. Die Prädilektionsstellen stellen die Zwischenräume der Finger und Zehen, Beugeseiten der Handgelenke, Handkanten, Ellenbeugen, Achselhöhlen, Brustwarzen, Nabel, Gürtellinie, Gluteal-, Genitoinguinal- und Perianalregion sowie Knöchel und Fußränder dar. In der Regel bleiben Kopf, Nacken, Rücken, Handflächen und Fußsohlen bei Erwachsenen ausgespart. Der Symptombeginn tritt bei einer Primärinfestation nach 2–5 Wochen, bei einer Reinfestation bereits nach 1–4 Tagen auf.5,6 Meist zeigt sich ein starker, charakteristischer Juckreiz, der durch eine Senkung der Juckreizschwelle in der Nacht besonders ausgeprägt ist.
Im Gegensatz zu Erwachsenen sind bei Säuglingen und Kleinkindern oft auch das Gesicht, der behaarte Kopf sowie die Handflächen und Fußsohlen befallen. Des Weiteren besteht eine Neigung zur Impetiginisation sowie zur Ausbildung einer Scabies nodosa (s. unten) an Rumpf, Bauch und den großen Beugen. Eine generelle Komplikation bei nahezu allen Erscheinungsformen ist eine bakterielle Superinfektion der Exkoriationen.5
Scabies nodosa
Scabies nodosatritt vor allem bei Säuglingen, Kleinkindern und älteren Personen auf. Es finden sich rundliche, derbe, rotbraune bis livide Knoten, welche 5–20mm groß und stark juckend sind. Typischerweise treten die Effloreszenzen axillär, genitoinguinal und perianal auf. Oft wird eine Persistenz der Knoten als sogenannte „postskabiöse Papeln“ beobachtet, die trotz erfolgreicher Therapie und topischer Steroidbehandlung noch Wochen bis Monate vorhanden sind.
Scabies crustosa
Bei Scabies crustosa, insbesondere bei immunsupprimierten oder älteren Menschen im Pflegeheim vorkommend, tritt eine massive Vermehrung der Milben auf mehrere Millionen auf.5,7 Klinisch imponieren Hyperkeratosen, teils auch Krusten und Borken (Krustenskabies, Borkenkrätze), auf erythematösem Grund sowie stark schuppende Hautveränderungen. Das Krankheitsbild ähnelt einer Psoriasis vulgaris oder einem hyperkeratotischen Ekzem. Häufig sind Kopf, Hals und Extremitäten betroffen, im Verlauf kann eine Erythrodermie entstehen. Durch die fehlende zelluläre Immunantwort ist der Juckreiz meist wenig bis gar nicht vorhanden.
Weitere Erscheinungsformen
Weitere Erscheinungsformen stellen die gepflegte Skabies sowie die Scabies incognita dar. Die gepflegte Skabies ist charakterisiert durch eine geringe Milbenzahl und nur wenige charakteristische Effloreszenzen. Bei der Scabies incognita wird das klinische Bild wegen einer Vorbehandlung mit Steroiden verschleiert.5
Diagnostik
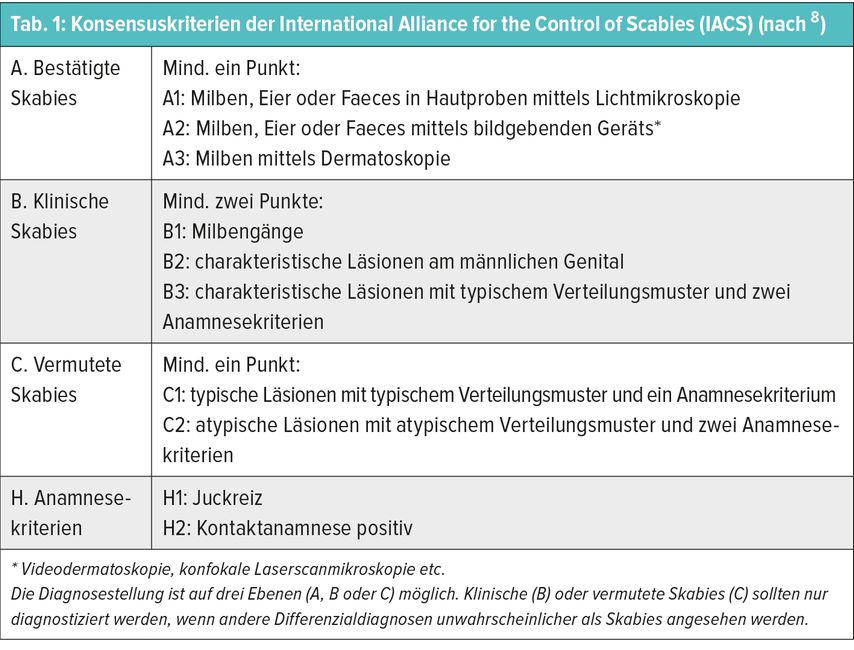
Entsprechend den Konsensuskriterien der International Alliance for the Control of Scabies (IACS) erfolgt eine standardisierte Diagnostik der Skabies, bei der zwischen einer bestätigten Skabies mit direkter Visualisierung der Milbe oder ihrer Produkte (Level A), einer klinischen Skabies (Level B) und einer vermuteten Skabies (Level C) unterschieden wird (Tab. 1).8
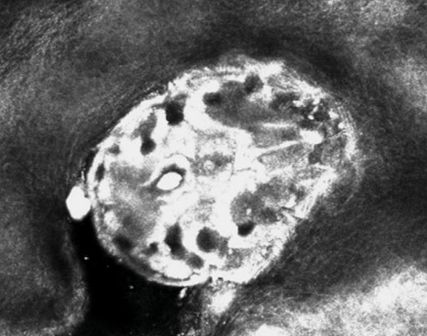
Abb. 1: Darstellung einer Skabiesmilbe mittels konfokaler Laserscanmikroskopie (zur Verfügung gestellt von Dr. Marcus Lisy, MUW)
Für den Milbennachweis können mikroskopische, dermatoskopische oder weitere diagnostische Mittel eingesetzt werden. Während in Vergleichsstudien die höchste Spezifität mit dem mikroskopischen Milbennachweis erzielt wurde, wurde die Sensitivität der Dermatoskopie (Auflichtmikroskopie) am höchsten eingeschätzt.9,10 Bei dieser lassen sich die Brust-Kopf-Region der Milbe als braune Dreieckskontur („Winddrachen-Zeichen“/„kite sign“) sowie der Milbengang („Kielwasserzeichen“) darstellen. Der Hinterleib der Milbe ist transparent und dadurch nicht sichtbar. Weitere diagnostische Mittel bietet der Nachweis mit Polymerasekettenreaktion oder die Beurteilung mittels konfokaler Laserscanmikroskopie (Abb. 1), bei welcher zusätzlich die Lebendigkeit der Milbe durch Untersuchung ihrer Bewegung und Peristaltik dargestellt werden kann. Allerdings sind diese Methoden aufwendig, außer in spezialisierten Zentren selten verfügbar und damit ungeeignet für die Routinediagnostik.3 Eine histologische Beurteilung wird nur bei unklarer Diagnosestellung empfohlen.
Therapiemöglichkeiten
Das Therapieziel bei Skabies ist die Abtötung der Milben, Eier und Larven sowie die Behandlung des Juckreizes und möglicher Komplikationen. Eine umfassende Eradikation der Milben aus der Umgebung ist ebenfalls vonnöten, um Reinfestationen und Übertragungen auf Nichtbetroffene zu vermeiden. Alle engen Kontaktpersonen wie Familienmitglieder, Mitbewohner, Übernachtungsgäste, Sexualpartner, Großeltern, Tagesmütter und pflegebedürftige Personen samt ihrer Betreuer müssen zeitgleich mitbehandelt werden.
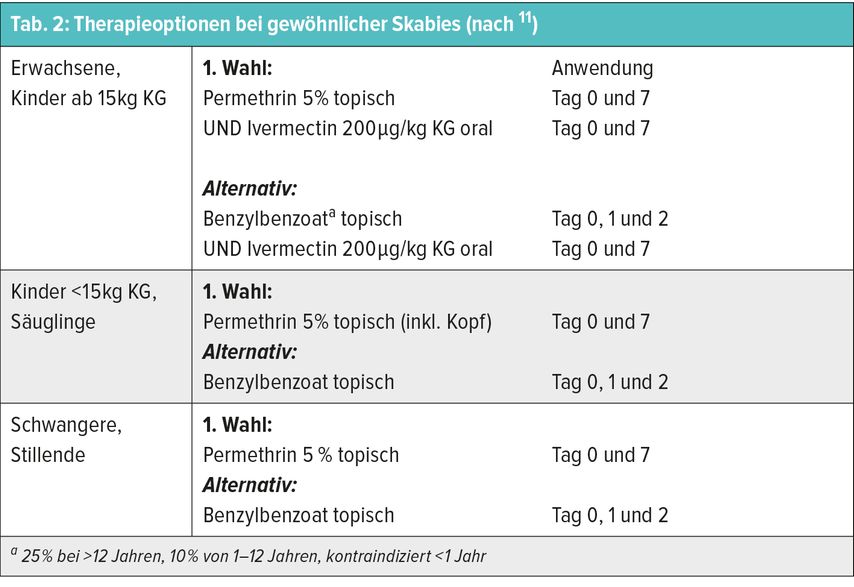
In Tabelle 2 werden gemäß den Leitlinien der Österreichischen Gesellschaft für Dermatologie und Venerologie (ÖGDV) sowie der Österreichischen Gesellschaft für STD und dermatologische Mikrobiologie (ÖGSTD) die verfügbaren Therapieoptionen für die gewöhnliche Skabies angeführt.11
Durchführung der topischen Therapie
Die Therapie sollte mit Ausnahme von Kopf und Gesicht am gesamten Körper appliziert werden. Die Mitbehandlung von Kopfhaut und Gesicht unter Aussparung der Periokulär- und Perioralregion ist bei Säuglingen, Kleinkindern bis zum 3. Lebensjahr, älteren Personen, Immunsupprimierten und Patienten mit Scabies crustosa indiziert.5 In einer Beobachtungsstudie wurde die Lokaltherapie meist an den Knöcheln, Interdigitalfalten der Füße und der Sakralregion mangelhaft aufgetragen.12
Permethrin
Permethrin, ein synthetisches Langzeitpyrethroid mit selektiver neurotoxischer Wirkung, führt durch eine Störung der spannungsabhängigen Natriumkanäle („voltage-sensitive sodium channel“, VSSC) der Nervenzellmembran zu einer Übererregbarkeit der Neurone und dadurch zur Paralyse und zum Tod der Milben. Das Medikament hat skabizide und ovozide Eigenschaften, ist hochwirksam und gut verträglich. Da es in den vergangenen 10 Jahren Berichte über längere Überlebenszeiten der Skabiesmilben gegenüber Permethrin gab,13 sollte auf eine ausreichende Einwirkzeit von 8–12, idealerweise mehr als 12 Stunden geachtet werden. Die Dosierung der 5%-Creme erfolgt altersentsprechend, wobei im Alter von unter 3 Monaten Permethrin nicht zugelassen ist, dieses in Studien aber als wirksam und sicher eingestuft wurde.14 Gegenwärtig besteht kein Anhalt für ein teratogenes oder mutagenes Potenzial, weswegen Permethrin in der Schwangerschaft und Stillzeit zwar nicht zugelassen, aber auch nicht kontraindiziert ist.
Benzylbenzoat
Der Ester Benzylbenzoat ist ovozid und akarizid gut wirksam. Bei Erwachsenen und Jugendlichen ab dem Alter von 12 Jahren wird eine 25%ige, bei Kindern unter 12 Jahren eine 10%ige Emulsion angewendet. Dabei sollte Benzylbenzoat im Zeitraum von 3 aufeinanderfolgenden Tagen aufgetragen werden und erst am 4. Tag abgespült werden. Häufige lokale Nebenwirkungen sind Hautreizungen und allergische Kontaktekzeme, die Substanz sollte außerdem nicht mit Schleimhäuten in Kontakt kommen. Bei Schwangerschaft und Stillzeit ist eine Anwendung nur bei zwingender Indikation empfohlen, im 1. Lebensjahr ist Benzylbenzoat kontraindiziert.
Crotamiton
Crotamiton, dessen Wirkmechanismus noch nicht vollständig geklärt ist, wird an 3–5 Tagen in Folge aufgetragen und erst nach Therapieende abgespült. Unerwünschte Wirkungen umfassen irritative Hautreaktionen und Juckreiz, der Kontakt mit Schleimhäuten ist zu vermeiden. Im Gegensatz zu Permethrin und Benzylbenzoat gibt es keine Altersbeschränkung für die Anwendung. Obwohl Crotamiton bei Schwangerschaft und Stillzeit nicht kontraindiziert ist, sollte dennoch eine gründliche Nutzen-Risiko-Abwägung vorgenommen werden.
Ivermectin
Ivermectin, ein makrozyklisches, zu den Avermectin-Derivaten zählendes Lakton, tötet die Milbe durch eine Hemmung der Glutamat- und Gamma-Amino-Buttersäure(GABA)-induzierten Erregungsüberleitung. Die Bioverfügbarkeit ist hoch, die Halbwertszeit beträgt 18 Stunden und nach CYP3A4-Metabolisierung in der Leber wird Ivermectin fäkal ausgeschieden.
Ivermectin weist eine vergleichbare Wirksamkeit wie Permethrin auf, allerdings wirkt es lediglich skabizid und nicht ovozid.15 Daher wird die orale Dosis von 200μg/kg Körpergewicht (KG) nach 7 Tagen erneut verabreicht, um die Larven, die sich bei Erstbehandlung noch in den Eiern befanden, vor dem Erreichen der Geschlechtsreife abzutöten. Vor und nach der Einnahme sollte überdies eine Nahrungskarenz von 2 Stunden beachtet werden. Unerwünschte Wirkungen sind verstärkter Juckreiz nach Behandlungsbeginn sowie Leberfunktionsstörungen, Hypereosinophilie und Hämaturie.
Obwohl Ivermectin während der Schwangerschaft, in der Stillzeit und bei Kindern unter 15kgKG kontraindiziert ist, zeigten rezente Studien, dass es in dieser Gruppe gut und nebenwirkungsarm verträglich war.16,17
Hygienische Begleitmaßnahmen
Über die Wirksamkeit hygienischer Begleitmaßnahmen wird diskutiert. In einer Studie auf Fidschi wurde Ivermectin als Massenbehandlung verabreicht und dadurch, auch ohne begleitende Hygienemaßnahmen, eine signifikante Verringerung der Inzidenz von Skabiesfällen erzielt.18 Andere Studien zeigten hingegen einen Zusammenhang zwischen der Dekontamination der Umgebung und einem erhöhten Therapieerfolg.19 Trotz des fraglichen Nutzens werden Hygienemaßnahmen weiterhin angeraten.
Es wird empfohlen, Kleidung, Handtücher, Bettwäsche und andere Gegenstände mit ausgiebigerem Körperkontakt für mindestens 10 Minuten bei wenigstens 50°C, idealerweise 60°C, zu waschen oder mit einem Heißdampfgerät zu dekontaminieren. Eine alternative Methode ist das Verpacken der verunreinigten Gegenstände in Plastiksäcken oder das Einschweißen in Folie mit einer Lagerung für mindestens 72 Stunden bei einer Temperatur von über 21°C. Eine weitere Möglichkeit ist das Einfrieren für 2 Stunden bei –25°C. Außerdem sollten Möbel, mit denen direkter Hautkontakt bestand, abgesaugt oder für 48 Stunden nicht verwendet werden. Erweiterte Hygienemaßnahmen sind bei der Scabies crustosa erforderlich.
Frühestens 2–4 Wochen nach Therapieende sollte der Behandlungserfolg evaluiert werden. Dabei können ein anhaltender Juckreiz oder ein postskabiöses Ekzem noch mehrere Wochen persistieren und sind nicht als Therapieversagen zu werten.
Abnahme der Wirksamkeit von Permethrin
Angesichts vermehrter Berichte über Therapieversagen,20–24 der steigenden Skabiesinzidenz in Europa25–28 und eines Anstiegs der Überlebenszeit der Milben gegenüber Permethrin13 wurde über eine mögliche Resistenzentwicklung der Skabiesmilben gegenüber der gebräuchlichsten Antiskabiosa diskutiert.
MERKE!
„Die Skabies kann jeden betreffen und hat keinen Zusammenhang mit persönlicher Hygiene. Eine Entstigmatisierung dieser Erkrankung ist zwingend notwendig.“In diesem Zusammenhang wurden im Rahmen einer kürzlich durchgeführten Studie einer Forschungsgruppe der Medizinischen Universität Wien humane Skabiesmilben von infestierten Patienten entnommen, die Milben-DNA isoliert und anschließend mittels DNA-Sequenzanalyse nach Nukleotid-Polymorphismen in den spannungsabhängigen Natriumkanälen (VSSC) der Nervenzellmembran gesucht.29 Dabei wurde eine bisher unbekannte Mutation entdeckt, die zu einer Aminosäureänderung von Methionin zu Leucin in der Permethrin-Bindungsstelle führte, bekannt als M918L-Mutation. Diese Mutation wurde in anderen Arthropodenspezies mit einer sogenannten Knockdown-Resistenz und einer dadurch verringerten Ansprechrate auf Permethrin assoziiert.30–37 Darüber hinaus wurde festgestellt, dass eine klare Mehrheit der in Wien isolierten Milben diese Mutation aufwies.
Diese Ergebnisse deuten darauf hin, dass der häufige und zunehmende Einsatz von Permethrin zur Entstehung von Knockdown-Resistenz-assoziierten Mutationen bei Sarcoptes-scabiei-var.-hominis-Milben beitragen könnte. Außerdem besteht die Möglichkeit, dass ein Verlust der Wirksamkeit von Permethrin aufgrund dieser Resistenz häufiger auftritt als bisher vermutet und dass die beobachteten Fälle von Therapieversagen auf den mutationsbedingten Sensitivitätsverlust gegenüber Permethrin zurückzuführen sind.
Interessenkonflikt:
N. Urban und A. Handisurya geben keine Interessenkonflikte an. A. Handisurya erhielt Honoraria von Merck Sharp & Dohme Ges.mbH und Medicines Development for Global Health.
Literatur:
1 Thomas C et al.: J Am Acad Dermatol 2020; 82(3): 533-48 2 Engelman D et al.: Lancet 2019; 394(10192): 81-92 3 Nenoff P et al.: Hautarzt 2021; 72(2): 125-136 4 Centers for Disease Control and Prevention. Parasites - Scabies. https://www.cdc.gov/parasites/scabies/index.html . Published 2010. Accessed July 13, 2023 5 Deutsche Dermatologische Gesellschaft (DDG). S1-Leitlinie zur Diagnostik und Therapie der Skabies. 2016 6 Arora P et al.: Dermatol Ther 2020; 33(4): e13746 7 Chandler DJ, Fuller LC: Dermatology 2019; 235(2): 79-90 8 Engelman D et al.: Br J Dermatol 2020; 183(5): 808-20 9 Dupuy A et al.: J Am Acad Dermatol 2007; 56(1): 53-62 10 Walter B et al.: Arch Dermatol 2011; 147(4): 468-73 11 ÖGDV und ÖGSTD: Skabies Therapiemanagement 2019 12 Nemecek R et al.: J Dtsch Dermatol Ges 2020; 18(6): 554-9 13 Mounsey KE et al.: Future Microbiol 2008; 3(1): 57-66 14 Hoffmann JC et al.: J Dtsch Dermatol Ges 2019; 17(6): 597-600 15 Dressler C et al.: Dtsch Arztebl Int 2016; 113(45): 757-62 16 Levy M et al.: Br J Dermatol 2020; 182(4): 1003-6 17 Jittamala P et al.: PLoS Negl Trop Dis 2021; 15(3): e0009144 18 Romani L et al.: N Engl J Med 2019; 381(2): 186-7 19 Aussy A et al.: Br J Dermatol 2019; 180(4): 888-93 20 Mazzatenta C et al.: J Eur Acad Dermatol Venereol 2021; 35(9): e607-e609 21 Balestri R et al.: Dermatol Ther 2022; 35(6): e15495 22 Balestri R et al.: J Eur Acad Dermatol Venereol 2021; 35(12): e889-91 23 Meyersburg D et al.: J Dermatolog Treat 2022; 33(2): 774-7 24 Sunderkötter C et al.: J Dtsch Dermatol Ges 2019; 17(1): 15-23 25 Martínez-García E et al.: J Eur Acad Dermatol Venereol 2023; 37(3): e346-7 26 van Deursen B et al.: PLoS One 2022; 17(6): e0268865 27 Reichert F et al.: Emerg Infect Dis 2021; 27(6): 1693-6 28 Amato E et al.: Euro Surveill 2019; 24(23) 29 Riebenbauer K et al.: Eur Acad Dermatol Venereol 2023. doi:10.1111/jdv.19288 30 Dong K et al.: Insect Biochem Mol Biol 2014; 50: 1-17 31 Carletto J et al.: Pest Manag Sci 2010; 66(3): 301-7 32 Karatolos N et al.: Pest Manag Sci 2012; 68(6): 834-8 33 Weston DP et al.: Proc Natl Acad Sci USA 2013; 110(41): 16532-7 34 Wu M et al.: Pest Manag Sci 2014; 70(6): 977-81 35 Panini M et al.: Pest Manag Sci 2015; 71(6): 878-84 36 Wang K et al.: Pest Manag Sci 2020; 76(8): 2809-817 37 Benavent-Albarracín L et al.: Insect Mol Biol 2020; 29(4): 373-80
Das könnte Sie auch interessieren:
Gezielte Diagnostik, bessere Therapie: gründliche Anamnese als Grundlage
Was rät man Eltern von Neugeborenen, wie sie eine atopische Dermatitis (AD) bei ihrem Baby verhindern können? Wann macht eine komponentenbasierte Allergiediagnostik Sinn? Wie lassen sich ...
Biologika-Therapie: Pipeline und Klinik
Biologika bieten die Option, in die hinter der atopischen Dermatitis stehenden Immunprozesse gezielt einzugreifen. Dieser Weg wurde zuerst mit dem Anti-IL-4/IL-13-Antikörper Dupilumab ...
Komorbiditäten bei atopischer Dermatitis
Atopische Dermatitis (AD) ist häufig mit atopischen und nicht atopischen Komorbiditäten assoziiert. Das Auftreten von Begleiterkrankungen bzw. das Risiko dafür kann in vielerlei Hinsicht ...