<p class="article-intro">Die Revisionsrate bei Schultertotalendoprothesen liegt in einem 10-Jahres-Nachbehandlungszeitraum bei 9,8–27 % . Aseptische Lockerungen der Glenoidkomponente sind neben periprothetischen Infektionen die häufigste Indikation für einen revisionschirurgischen Schultereingriff.<sup>1–4</sup> Gerade in diesen Fällen treten oft große knöcherne Glenoiddefekte auf, welche es mitzuversorgen gilt, um eine bestmögliche erneute Prothesenplatzierung und deren Verankerung zu garantieren. Allogene Knochentransplantate bieten bei der operativen Behandlung von großen knöchernen Glenoiddefekten eine an Bedeutung gewinnende Versorgungsmöglichkeit.</p>
<hr />
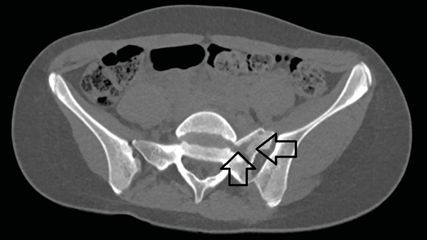
<p class="article-content"><p>Die Verwendung von allogenen Knochentransplantaten nahm über die letzten Jahre hinweg in der operativen Behandlung von traumatologischen und orthopädischen Verletzungen/Erkrankungen kontinuierlich zu. Dies ist nicht nur auf die verbesserte Verfügbarkeit aufgrund des stetigen Zuwachses an Knochenbanken und Drittanbietern zurückzuführen, sondern auch auf die laufende Weiterentwicklung der Aufarbeitungs- und Lagerungsprozesse. Die Zahl der jährlich verwendeten allogenen Knochentransplantate (Allografts) wird alleine in den USA auf über 150.000 geschätzt.<sup>5</sup><br /> Ziel allogener Knochentransplantate ist es, den vorhandenen knöchernen Defekt dauerhaft zu ersetzen. Dabei hat die Beschaffenheit der Allografts einen mitentscheidenden Einfluss auf ihre Wirkweise. Diese wird hauptsächlich durch die verschiedenen Aufbereitungsformen bestimmt. Im Wesentlichen wird zwischen „fresh“, „fresh-frozen“ und bestrahlten allogenen Knochentransplantaten unterschieden. „Fresh“ und „fresh-frozen“ Allografts verfügen über das höchste osteoinduktive und osteokonduktive Potenzial. Die osteogene Eigenschaft ist vor allem bei den „fresh“ Allografts gegeben, da diese im Rahmen des Aufbereitungs- und Lagerungsprozesses am wenigsten beeinflusst werden. Hingegen verlieren bestrahlte Allografts die drei erwähnten Eigenschaften nahezu komplett, aufgrund der Zerstörung der Zellen und ihrer endogenen Proteine (BMP, „bone morphogenetic protein“).<sup>6</sup><br /> Im Allgemeinen liegen die Vorteile bei der Verwendung allogener Knochentransplantate in der fehlenden Hebemorbidität, der meist verkürzten OP-Dauer und der deutlich größeren Menge an zur Verfügung stehendem Knochenmaterial. Als mögliche Nachteile werden in der Literatur das potenzielle, jedoch äußerst niedrige Risiko der Übertragung einer Infektionskrankheit (1:1,6 Mio. bei der Verwendung von allogenen Knochentransplantaten; bei Blutkonserven 1:450.000) und das ebenfalls äußerst niedrige Risiko der Übertragung von Bakterien während der Operation gesehen. Eine mögliche verspätete Transplantateinheilung auf Basis von immunologischen Prozessen wird diskutiert.<sup>5, 7, 8</sup></p> <h2>Die inverse Schulterprothese</h2> <p>Grammont et al konzipierten in den 1990er-Jahren ein neues Schulterprothesen-Design zur Behandlung der „cuff tear arthropathy“ – die sogenannte inverse Schulterprothese. Dabei wird das Glenoid durch eine sphärische Halbkugel ersetzt und eine der Halbkugel gegenüberliegende Fassung anstelle des Humeruskopfes implantiert. Dies hat zur Folge, dass das Rotationszentrum medialisiert und kaudalisiert wird und daraus eine neue wesentlich höhere Kraftentwicklung des M. deltoideus mit Wiederherstellung der aktiven Flexion resultiert.<sup>9</sup> Seit der Einführung der inversen Schulterprothese findet diese nicht nur Verwendung bei ausgeprägten irreparablen Rotatorenmanschettenläsionen mit einhergehender Omarthrose (Defektarthropathie), sondern auch in der Tumorchirurgie, bei rheumatoider Arthritis und in den letzten Jahren zunehmend auch in der Versorgung von proximalen Humerusfrakturen.<sup>10, 11</sup><br /> Neben der Defektarthropathie wird die inverse Schulterprothese speziell im Rahmen der Revisionsendoprothetik eingesetzt und stellt meist sowohl für den Patienten wie auch für den Operateur eine Ultima Ratio dar. Gerade im Revisionsfall erschweren die vorhandenen Umstände, wie beispielsweise reduzierte Knochenqualität, Knochensubstanzverlust, schlech­ter Hautweichteilmantel, vulnerables Gewebe sowie diverse Komorbiditäten, die Durchführung des operativen Verfahrens deutlich. Daher ist es von entscheidender Bedeutung, eine ausführliche präoperative Planung unter Beachtung der vorhandenen Umstände durchzu­führen. Weit fortgeschrittene Defektarthropathien und Revisionsfälle bei bereits implantierter Hemi- oder Totalendoprothese weisen häufig einen großen knöchernen Glenoiddefekt auf. Bei bereits einliegender Schulterprothese spielt vor allem die Auslockerung der Glenoidkomponente bedingt durch eine Infektsituation oder durch Polyethylenabrieb-induzierte Osteolyse eine Rolle.<sup>12</sup><br /> In der spärlich vorhandenen Literatur werden verschiedene operative Herangehensweisen zur Versorgung von großen knöchernen Glenoiddefekten in Kombination mit der Implantation einer inversen Schulterprothese beschrieben.<sup>13, 14</sup> Man unterscheidet im Allgemeinen zwischen einem einzeitigen und einem zweizeitigen operativen Vorgehen in der Revisionsendoprothetik, wobei die Wahl des Vorgehens in der Literatur kontrovers diskutiert wird. Die Empfehlungen basieren zum Großteil auf Arbeiten mit kleinen Fallzahlen und Expertenmeinungen.<sup>15–17</sup><br /> Zur knöchernen Defektauffüllung am Glenoid werden sowohl autologe als auch allogene Knochentransplantate verwendet. Da in Revisionsfällen bei bereits implantierter Hemi- oder Totalendoprothese die Verwendung von autologen Knochentransplantaten mit einer Hebemorbidität einhergeht, liegt in diesen Fällen der Vorteil bei der Verwendung von Allografts.</p> <p><img src="/custom/img/files/files_data_Zeitungen_2016_Jatros_Ortho_1605_Weblinks_Seite30.jpg" alt="" width="550" height="460" /></p> <h2>Operativer Behandlungsalgorithmus</h2> <p>An der Universitätsklinik für Unfallchirurgie und Sporttraumatologie Innsbruck werden alle endoprothetischen revisionschirurgischen Eingriffe an der Schulter mit einem zweizeitigen Vorgehen durchgeführt. Im Vorfeld der Revision werden alle Patienten ausführlich klinisch und radiologisch abgeklärt. Im ersten Schritt wird ein standardisierter deltopectoraler Zugang zum Schultergelenk gewählt. Primär werden Gewebeproben zur Detektion eines potenziellen Keimbefalls entnommen. Im nächsten Schritt erfolgt die Explantation der kompletten Prothese, welche ebenfalls mikrobiologisch aufgearbeitet wird (Sonikation). Nach dem Débridement wird ein mit Antibiotikum angereicherter Platzhalter (Zementspacer) vorübergehend eingebracht. Postoperativ wird mit der Gabe eines in der traumatologisch-orthopädischen Chirurgie eingesetzten Standardantibiotikums begonnen, vorzugsweise Cephalosporine. Zur temporären Ruhigstellung wird ein Schultergurt angelegt. Die Mobilisierung des Schultergelenks darf im schmerzarmen Bereich unter physiotherapeutischer Unterstützung erfolgen. Bei positivem Keimnachweis in den eingesandten Hygieneproben erfolgen eine dem Antibiogramm entsprechende antibiotische Weiterbehandlung und im Bedarfsfall ein „second look“.<br /> Im zweiten Schritt erfolgt nun die Planung der Implantation der inversen Schulterprothese anhand eines bilateralen Schulter-CTs (Abb. 1). Mittels des CTs lassen sich einerseits eine exakte präoperative Planung mit entsprechender Darstellung des knöchernen Glenoiddefektes und andererseits die exakte Visualisierung des intakten Glenoids der Gegenseite gezielt durchführen (Abb. 2).</p> <p><img src="/custom/img/files/files_data_Zeitungen_2016_Jatros_Ortho_1605_Weblinks_Seite31_1.jpg" alt="" width="" height="" /></p> <p>Der allogene Knochenaufbau in Kombination mit der Implantation der inversen Schulterprothese findet meist in einem zeitlichen Abstand von 6–8 Wochen zur Voroperation statt. Die operative Durchführung des Zweiteingriffes erfolgt ebenso über den deltopectoralen Zugang. Der Platzhalter wird entfernt und erneut werden Gewebeproben entnommen, um eine Keimbesiedelung bei definitiver Prothesenimplantation auszuschließen. Nach dem Débridement und der Darstellung des knöchernen Glenoiddefekts erfolgt die Präparation des allogenen Knochentransplantates. Hierbei wird ein allogenes „fresh-frozen“ Knochentransplantat in Form eines Spenderhüftkopfes verwendet. Das allogene Knochentransplantat wird auf das Peg der Revisions Metaglene implantiert und in weiterer Folge dem Defekt entsprechend anmodelliert (Abb. 3). Um die Revisionsmetaglene mit dem daran fixierten Allograft achsengerecht und suffizient im Defektbereich des Glenoides zu verankern, ist deren Ausrichtung von wesentlicher Bedeutung. Dabei gilt es, die Glenoid-Center-Line und die Spina-scapulae-Center-Line zu beachten.<sup>18</sup> Die Revisionsmetaglene mit dem angelagerten Allograft sollte so platziert werden, dass eine ausreichende knöcherne Verankerung in der nativen Scapula gewährleistet ist (ca. 50 % des Pegs; Abb. 4). In aller Regel ist bei großen Defekten nur noch im Bereich der Basis der Spina scapulae Knochensubstanz für die zentrale Verankerung des Pegs vorhanden. Die isolierte Verschraubung der zu fixierenden Revisionsmetaglene, ohne Fixation des zentralen Pegs in der nativen Scapula, ist nicht zielführend. Ausreichender Schraubenhalt zur Fixierung der Revisionsmetaglene findet sich meist im Bereich der Basis des Proc. coracoideus und im Bereich der Spina scapulae. Für die Fixierung der Revisionsmetaglene können sowohl winkelstabile als auch konventionelle Schrauben verwendet werden, jedoch ist der winkelstabilen Fixierung der Vorzug zu geben. In weiterer Folge wird die Glenosphäre angebracht und die humerale, schaftgeführte, zementierte Komponente implantiert (Delta XTEND, DePuy Synthes, Warsaw, IN, USA). Wiederum wird postoperativ bis zum Erlangen der Befunde der Hygieneproben mit einem Standardantibiotikum prophylaktisch therapiert. Sollte sich wider Erwarten ein positiver Keimbefund in den gewonnenen Hygieneproben ergeben, wird eine antibiotische Therapie laut Antibiogramm fortgeführt.</p> <p><img src="/custom/img/files/files_data_Zeitungen_2016_Jatros_Ortho_1605_Weblinks_Seite31_2.jpg" alt="" width="380" height="581" /></p> <h2>Postoperative Nachbehandlung</h2> <p>Die postoperative Nachbehandlung wird nach den Leitlinien der Universitätsklinik für Unfallchirurgie und Sporttraumatologie Innsbruck gestaltet. Ein Schulterabduktionskissen wird postoperativ für 6 Wochen angelegt. Ab dem 2. postoperativen Tag wird mit passiven Bewegungsübungen in der Scapularebene begonnen. Ab der 6. Woche postoperativ dürfen aktive Bewegungsübungen im schmerzarmen Bereich durchgeführt werden.</p> <p><img src="/custom/img/files/files_data_Zeitungen_2016_Jatros_Ortho_1605_Weblinks_Seite32.jpg" alt="" width="" height="" /></p> <h2>Schlussfolgerung</h2> <p>Die Verwendung von allogenen Knochentransplantaten in Kombination mit der inversen Schulterprothese im Revisionsfall oder bei primär großen Glenoiddefekten stellt eine anspruchsvolle operative Versorgungsmöglichkeit dar. In einer rezenten Arbeit von Jones RB et al konnte gezeigt werden, dass bei der Verwendung von autologen und allogenen Knochentransplantaten mit gleichzeitiger Implantation einer inversen Schulterprothese bei großen Glenoiddefekten durchaus gute postoperative klinische und radiologische Ergebnisse erzielt werden können. In Bezug auf die Verwendung von autologen oder allogenen Knochentransplantaten konnte kein signifikanter Unterschied im postoperativen Outcome gezeigt werden.<sup>14</sup></p></p>
<p class="article-footer">
<a class="literatur" data-toggle="collapse" href="#collapseLiteratur" aria-expanded="false" aria-controls="collapseLiteratur" >Literatur</a>
<div class="collapse" id="collapseLiteratur">
<p>1 Melis B et al: J Shoulder Elbow Surg 2012; 21(3): 342-9 <strong>2</strong> Mahure SA et al: Orthopedics 2016; 30: 1-7 <strong>3</strong> Singh JA et al: J Bone Joint Surg Br 2011; 93(11): 1513-7 <strong>4</strong> Fevang BT et al: Acta Orthop 2009; 80(1): 83-91 <strong>5</strong> Costain DJ, Crawford RW: Injury 2009; 40(12): 1260-4 <strong>6</strong> Rentsch C et al: Unfallchirurg 2012; 115(10): 938-49 <strong>7</strong> Boyce T et al: Orthop Clin North Am 1999; 30(4): 571-81 <strong>8</strong> Man WY et al: Cell Tissue Bank 2016; 17(2): 269-75 <strong>9</strong> Grammont PM, Baulot E: Orthopedics 1993; 16(1): 65-8 <strong>10</strong> De Wilde L et al: Acta Orthop Belg 2003; 69(6): 495-500 <strong>11</strong> Bufquin TA et al: J Bone Joint Surg Br 2007; 89(4): 516-20 <strong>12</strong> Boileau PD et al: J Shoulder Elbow Surg 2006; 15(5): 527-40 <strong>13</strong> Neyton L et al: J Shoulder Elbow Surg 2007; 16(3 Suppl): 20 <strong>14</strong> Jones RB et al: J Shoulder Elbow Surg 2016; 31(16): in press <strong>15</strong> Strickland JP et al: J Bone Joint Surg Br 2008; 90(4): 460-5 <strong>16</strong> Sabesan VJ et al: Clin Orthop Relat Res 2011; 469(9): 2538-43 <strong>17</strong> Beekman PD et al: J Bone Joint Surg Br 2010; 92(6): 817-22 <strong>18</strong> Iannotti JP, Williams GR: Disorders of the Shoulder: Diagnosis and Management: Shoulder Reconstruction. 3<sup>rd</sup> ed. Philadelphia: Lippincott Williams & Wilkins, 2013</p>
</div>
</p>