Stellenwert der Koronar-CT im klinischen Alltag
Autor:innen:
Priv.-Doz. Dr. Andreas Kammerlander
Dr. Christina Kronberger
Universitätsklinik für Innere Medizin II
Abteilung für Kardiologie
Medizinische Universität Wien
Die Computertomografie der Herzkranzgefäße (auch Koronar-CT oder Herz-CT genannt) hat in den letzten Jahren zunehmend an Bedeutung bei der Diagnostik der koronaren Herzkrankheit (KHK) gewonnen. Im Gegensatz zu Ergometrie oder Szintigrafie, die auf Nachweis von Ischämie bei Belastung abzielen, kann mittels Herz-CT wie mit keiner anderen Methode das Ausmaß von Koronar-Plaques beurteilt werden. Die größte Stärke der Herz-CT liegt im sicheren Ausschluss einer relevanten KHK und in der Bestimmung der Gesamt-Plaque-Last.
Keypoints
-
Die Herz-CT ist eine schnelle, breit verfügbare und relativ strahlenarme Untersuchung.
-
Die Herz-CT hat eine hohe Aussagekraft hinsichtlich KHK-Ausschluss.
-
Starke Verkalkungen stellen ein Problem bei der Lumen-Beurteilung dar, sind aber für den interventionellen Kardiologen von großer Bedeutung.
-
Das Ausmaß der Plaque-Last kann bei der Risikostratifizierung und Auswahl der Lipid-Therapie helfen.
-
Mit der CAD-RADS-2.0-Klassifikation kann der Herz-CT- Befund klinisch interpretiert werden und diese sollte jedem Kardiologen ein Begriff werden.
Grundlagen der CT der Koronargefäße
Die Computertomografie (CT), ein weitverbreitetes bildgebendes Verfahren in der medizinischen Diagnostik, nutzt Röntgenstrahlen, um Schnittbilder zu erzeugen. Dabei erfasst eine um den Patienten rotierende Röntgenröhre die zu untersuchenden Strukturen aus unterschiedlichen Perspektiven. Diese zweidimensionalen Aufnahmen werden anschließend zu dreidimensionalen Datensätzen zusammengesetzt. Für längere Zeit war es schwierig, das sich ständig bewegende Herz mittels CT genau zu untersuchen. Dies änderte sich jedoch in den 2000er-Jahren mit der Verbreitung von 64-Zeilen-CT-Geräten, welche eine hinreichende Bildqualität für die Beurteilung der Herzkranzgefäße boten und eine weitreichende Anwendung fanden.
Die Herz-CT, eine Form der CT-Angiografie, untersucht die Koronargefäße mithilfe eines jodhaltigen Kontrastmittels. Im Gegensatz zu herkömmlichen CT-Untersuchungen wird hierbei ein Elektrokardiogramm (EKG) zur Synchronisation der Aufnahmen mit dem Herzschlag genutzt, was eine hohe Bildqualität sicherstellt und als EKG-Gating bekannt ist. Dies trägt auch zur deutlichen Reduzierung der Strahlendosis bei. Zwei Methoden der EKG-Synchronisierung sind gebräuchlich: das retrospektive EKG-Gating und die prospektive EKG-Triggerung. Bei der prospektiven EKG-Triggerung wird das Herzvolumen in einer vorab festgelegten Phase des Herzzyklus, meist in der Enddiastole, aufgenommen. Diese Methode zeichnet sich durch eine niedrige Strahlendosis und schnelle Bildaufnahme aus. Das retrospektive EKG-Gating hingegen erfasst das Herzvolumen während des gesamten Herzzyklus durch Spiralabtastung und ordnet die Daten nachträglich dem EKG zu. Dies ermöglicht die Auswahl der besten Herzzyklusphase für die Bildrekonstruktion und bietet die Möglichkeit, weitere Informationen wie Herzvolumina, Wandbewegungen des Myokards und Herzklappenfunktionen zu analysieren. Der Nachteil dieser Methode liegt in der höheren Strahlendosis im Vergleich zur prospektiven Technik, obwohl auch hier die Strahlenexposition in den letzten Jahren deutlich reduziert werden konnte.
Bezüglich der Strahlendosis bei der Herz-CT ist zu bemerken, dass moderne Scanner häufig Dosen um 1mSv erreichen. Frühere 64-Zeilen-CT-Geräte lagen oft zwischen 10 und 20mSv. Zum Vergleich: Ein Transatlantikflug von Wien nach New York verursacht etwa 0,1mSv, und die durchschnittliche jährliche Strahlenbelastung durch natürliche Quellen beträgt ca. 2,8mSv pro Person. Im Vergleich dazu variiert die Strahlenbelastung bei einer Herzkatheteruntersuchung (Koronarangiografie), abhängig von der Anzahl der Aufnahmen, stark und liegt etwa bei 2–5 mSv.
Klinische Anwendungen
Diagnostik der KHK
Die KHK zählt sowohl in Österreich als auch weltweit zu den häufigsten Todesursachen. Wichtig ist hierbei die frühzeitige Diagnose, da die Krankheit langsam fortschreitet und zu schwerwiegenden kardiovaskulären Ereignissen wie einem Myokardinfarkt führen kann. Lange Zeit beschränkten sich die diagnostischen Methoden auf die Anamnese und nachfolgende Funktionstests. Jedoch kann eine KHK selbst bei negativen Ergebnissen in Belastungsuntersuchungen wie der Ergometrie, Stress-Echokardiografie, Stress-Magnetresonanztomografie oder Szintigrafie nicht ausgeschlossen werden. Diese Tests fokussieren auf den Nachweis von Ischämie, sind aber nicht in der Lage, Plaques zu entdecken, die keine signifikante Minderversorgung eines epikardialen Gefäßes verursachen.
In den letzten Jahrzehnten wurde jedoch immer deutlicher, dass nicht nur eine signifikante Verengung der Herzkranzgefäße, sondern auch nichtverengende Plaques ein Risiko für kardiovaskuläre Ereignisse darstellen. Die Herz-CT zeichnet sich besonders durch ihren hohen negativ prädiktiven Wert von bis zu 98% aus, was sie zu einem sicheren und schnellen Instrument für den Ausschluss einer KHK macht. Der positiv prädiktive Wert der Herz-CT hängt allerdings von der Qualität und dem Setting der Untersuchung ab. Die Herz-CT ist effektiv in der Darstellung sowohl von stenosierenden als auch von nichtstenosierenden Plaques. Damit gilt die Herz-CT als Goldstandard in der nichtinvasiven Diagnostik der KHK und wird bevorzugt bei Patient:innen mit niedriger Vortestwahrscheinlichkeit für eine stenosierende KHK eingesetzt. Dies spiegelt sich auch in den aktuellen Leitlinien der europäischen kardiologischen Gesellschaft (ESC) wider, wo die Herz-CT eine klare Klasse-I-Empfehlung erhält.1
CAD-RADS-2.0-Klassifikation
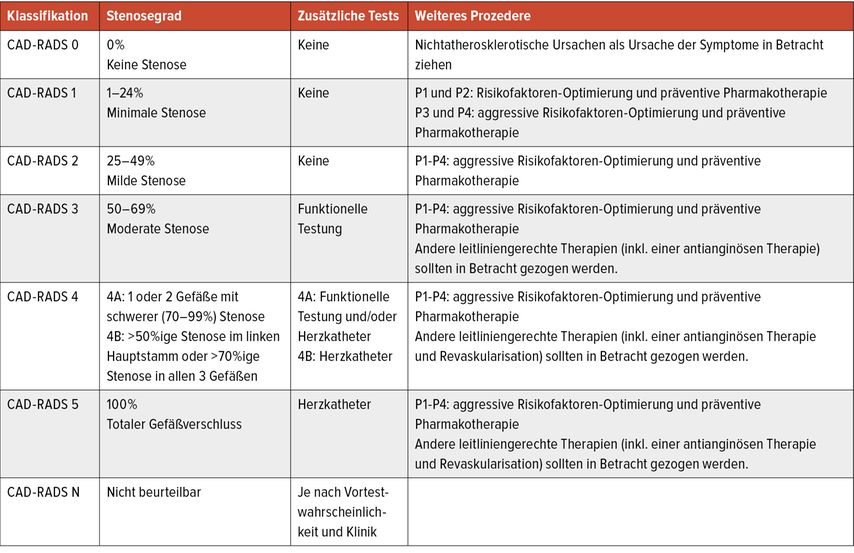
Die CAD-RADS(Coronary Artery Disease Reporting and Data System)-Klassifikation stellt eine standardisierte Beurteilung von Koronarstenosen dar, ähnlich dem BI-RADS-System bei der Mammografie. Die 5-stufige Skala wird nach Schweregrad der am meisten betroffenen Läsion eingeteilt (Tab. 1):
-
CAD-RADS 0: keine sichtbare Stenose (0%)
-
CAD-RADS 1: minimale Stenose (1–24%)
-
CAD-RADS 2: milde Stenose (25–49%),
-
CAD-RADS 3: moderate Stenose (50–69%),
-
CAD-RADS 4: schwere Stenose (70–99%),
-
CAD-RADS 5: totaler Gefäßverschluss (100%)
-
CAD-RADS N: nicht beurteilbar
Tab. 1: Klassifizierung des Stenosegrads nach CAD-RADS-2.0-Schema und empfohlenes weiteres Prozedere (Tabelle modifiziert nach Cury et al. 2022)2
Diese Klassifikation, basierend auf umfangreichen Studien, ist entscheidend für das weitere Management von Patient:innen. Die CAD-RADS-Klassifikation, ein wesentliches Element in jedem Herz-CT-Befund, sollte jedem Kardiologen und jeder Kardiologin bekannt sein. Abhängig vom Grad der CAD-RADS-Klassifikation ergeben sich unterschiedliche Empfehlungen für die weitere Diagnostik und Behandlung (Tab.1). Bei Grad 0 ist kein weiteres Vorgehen erforderlich. Bei Grad 1 und 2 wird eine Optimierung der kardiovaskulären Risikofaktoren und eine präventive Pharmakotherapie empfohlen. Grad 3 erfordert zusätzlich zu diesen Maßnahmen eine funktionelle Testung. Bei Grad 4 und 5 ist eine nähere Abklärung mittels Herzkatheter sowie eine engmaschige Optimierung der Risikofaktoren und eine präventive Pharmakotherapie angezeigt.
Die CAD-RADS-Klassifikation wurde 2016 entwickelt und 2022 mit der Publikation der CAD-RADS-2.0-Klassifikation weiterentwickelt. In dieser aktualisierten Version wird zusätzlich die Plaquelast quantifiziert, mit einer Graduierung von P1 bis P4, die von mild bis extensiv reicht.2
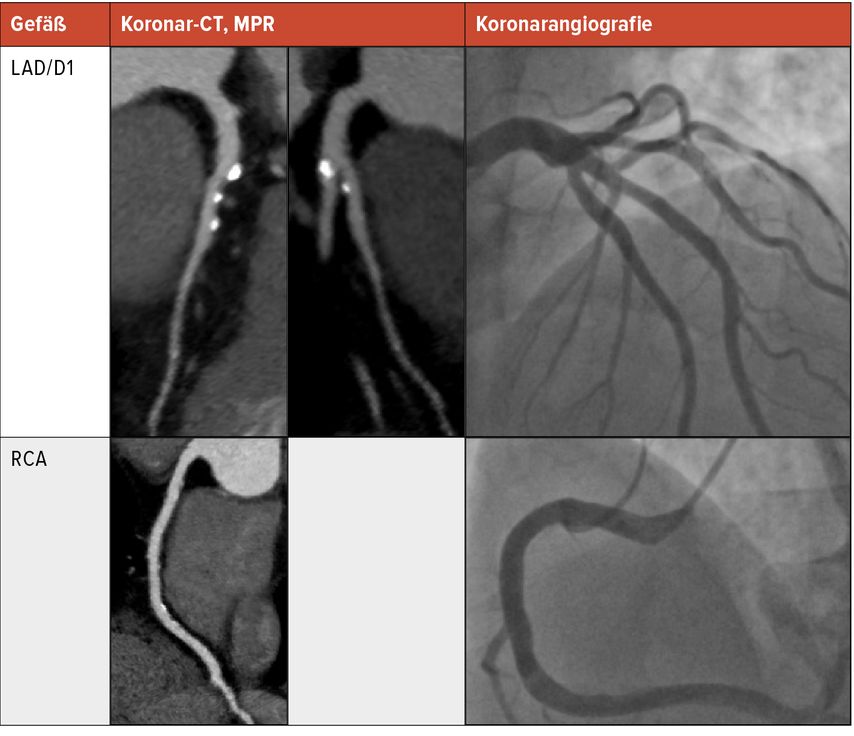
In Abbildung 1 sind multiplanare Rekonstruktionen (MPR) im Koronar-CT der invasiven Koronarangiografie gegenübergestellt.
Abb. 1: Multiplanare Rekonstruktionen (MPR) im Koronar-CT sind der invasiven Koronarangiografie gegenübergestellt. In der CT zeigten sich vor allem im Vorderwandbereich (left anterior descending [LAD] und großer erster Diagonalast [D1]) mehrere – großteils verkalkte – Plaques. Der Grad der Stenose wurde mit < 50% (somit CAD-RADS 3, P3 bei hoher Plaquelast) befundet. Dies deckte sich auch mit der Koronarangiografie, in der die Plaquelast jedoch weniger eindrücklich zur Geltung kommt. Im rechten Herzkranzgefäß (RCA) zeigten sich lediglich exzentrische Plaques ohne Lumeneinengung
Kalziumscoring
Im Jahr 1990 entwickelte der amerikanische Kardiologe Arthur Agatston ein nach ihm benanntes Scoringmodell zur Quantifizierung von Verkalkungen an den Koronargefäßen.4 Der Agatston Score wird ermittelt, indem die Gesamtfläche der Verkalkungen über alle Schichten hinweg addiert und mit einem Gewichtungsfaktor multipliziert wird, der von der Röntgenabschwächung in Hounsfield-Einheiten (HU) abhängt. Ein Score von 0 deutet auf keine Verkalkung hin. Häufig verwendete Kategorien sind Werte von 1 bis 10 für minimale, 11 bis 100 für leichte, 101 bis 400 für mäßige und Werte über 400 für schwere Verkalkung. Geschlechts- und altersspezifische Perzentilen unterstützen die Interpretation des Scores. Der Agatston Score ist in vielen Studien mit dem Risiko für Herz-Kreislauf-Erkrankungen verknüpft. Lange wurde angenommen, dass ein Score von 0 das Vorliegen einer KHK ausschließt. Jedoch zeigen neuere Studien, dass hochgradige Stenosen bei einigen Patienten auch ohne Kalkablagerungen auftreten können, weshalb eine CT-Angiografie nicht komplett ersetzt werden kann.
In den letzten Jahren erlebte die Verwendung des Agatston Scores zur Beurteilung von „low-flow low gradient“ Aortenklappenstenosen eine Renaissance. Ein höherer Score deutet hierbei auf eine höhere Wahrscheinlichkeit für das Vorliegen einer signifikanten Aortenstenose hin.5
Komplexe Anatomie
Eine nicht alltägliche, aber sehr nützliche Fragestellung an die Herz-CT ist die komplexe Koronar-Anatomie. Teilweise können mittels Herzkatheter abnorm abgehende Herzkranzgefäße oder deren Verlauf nicht sicher darstellt werden. Die Herz-CT kann auch beim Aufsuchen von Koronar-Bypässen sehr hilfreich sein.
Planung von Eingriffen
Lange Zeit galt die Herz-CT lediglich als Ausschlussverfahren für eine KHK. Mittlerweile erlaubt die CT jedoch auch die Planung von vor allem komplexen Herzkatheter-Eingriffen. In manchen Zentren wird zum Beispiel eine Herz-CT den meisten elektiven Koronarangiografien vorgeschaltet und die Auswahl an benötigten Kathetern und die Größe sowie die Länge der Stents schon im Vorfeld darauf abgestimmt. Auch kann zum Beispiel bei einer Stenose des rechten Herzkranzgefäßes und unauffälligem linkem Koronarsystem auf die Intubation des linken Hauptstammes verzichtet werden, was zu einer schnelleren Untersuchung und einem geringeren Risiko für den Patienten führt.
Morphologische Diagnostik: Herz-CT vs. Herzkatheter?
Bei einem akuten Infarkt ist der Herzkatheter unerlässlich und sollte durch keine andere Untersuchung verzögert werden, da mittels Herzkatheter eine sofortige Intervention ermöglicht wird. In vielen anderen klinischen Situationen hat sich jedoch die Herz-CT als bevorzugtes Diagnosemittel etabliert. Die Herz-CT bietet gegenüber dem Herzkatheter einige Vorteile, insbesondere bei der rein morphologischen Diagnostik. Mittels Herz-CT kann man Plaques, die das Gefäßlumen nicht verengen, erkennen. Die im CT ermittelte Plaquelast, unabhängig vom Grad der Stenose, könnte zukünftig eine entscheidende Rolle in der sekundärpräventiven Behandlung spielen. Für die genaue Beurteilung der Stenosen bleibt der Herzkatheter der Goldstandard, der zudem invasive Tests wie die fraktionelle Flussreserve (FFR) ermöglicht.
Es gibt auch Szenarien, in denen die Herz-CT wenig sinnvoll ist, zum Beispiel bei starker Arrhythmie oder Tachykardie, die keine ausreichende Bildqualität zulassen, oder bei hoher Vortestwahrscheinlichkeit für starke Verkalkungen, da zu viel Kalk das Koronarlumen verdecken kann. Die letzten Jahre haben jedoch gezeigt, dass Herz-CT und Herzkatheter keine konkurrierenden, sondern sich ergänzende Methoden sind. Die Herausforderung in der kardiovaskulären Medizin liegt darin, die Synergien beider Methoden optimal zu nutzen. Mit der CAD-RADS-2.0-Klassifikation gibt es nun einen einheitlichen Standard für die Befundung der Herz-CT, der es Ärztinnen und Ärzten ermöglicht, auf Basis der aktuellen Evidenz die nächsten diagnostischen und therapeutischen Schritte zu planen.
Was bringt die Zukunft?
Ein spannender Fortschritt in der medizinischen Bildgebung ist die photonenzählende Computertomografie (Photon-Counting CT), die nun auch in Österreich verfügbar ist. Diese Technologie, die kürzlich Marktreife erlangte, gilt als bedeutender Schritt in der CT-Bildgebung. Sie bietet mehrere Vorteile:
Höhere räumliche Auflösung
Die Photon-Counting CT ermöglicht detailliertere Aufnahmen, was zu einer verbesserten Bildqualität führt.
Reduzierte Strahlenbelastung
Durch die präzisere Erfassung und Zuordnung der Photonen kann die benötigte Strahlenmenge deutlich verringert werden, was zu rauschärmeren Bildern führt.
Spektral-Information
Ein weiterer Vorteil ist die Verfügbarkeit von Spektral-Informationen. Diese können beispielsweise Aufschluss über die Durchblutung eines Gewebes oder Kontrastmittel-Konzentrationen geben.
Reduzierter Kontrastmittelbedarf
Zukünftig könnte die Menge des benötigten Kontrastmittels signifikant reduziert werden, da Photon-Counting-CTs mit wesentlich geringeren Kontrastmittelmengen effizient arbeiten können. Das Herzstück dieser Technologie ist ein winziger Cadmiumtellurid-Einkristall (CdTe), der nicht größer als ein Stecknadelkopf ist. Dieser Kristall hat die besondere Fähigkeit, einzelne Röntgenstrahlen direkt in elektrische Impulse umzuwandeln. Im Gegensatz dazu wandeln herkömmliche Detektoren die Röntgenstrahlen zunächst in Licht um, welches dann durch Fotodioden in ein elektrisches Signal umgesetzt wird.
Literatur:
1 Knuuti J et al.: 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J 2020; 41(3): 407-77 2 Cury RC et al.: CAD-RADS™ 2.0 - 2022 Coronary Artery Disease-Reporting and Data System: An Expert Consensus Document of the Society of Cardiovascular Computed Tomography (SCCT), the American College of Cardiology (ACC), the American College of Radiology (ACR), and the North America Society of Cardiovascular Imaging (NASCI). JACC Cardiovasc Imaging 2022; 15(11): 1974-2001 3 Fihn SD et al.: 2012 ACCF/AHA/ACP/AATS/PCNA/SCAI/STS Guideline for the diagnosis and management of patients with stable ischemic heart disease: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines, and the American College of Physicians, American Association for Thoracic Surgery, Preventive Cardiovascular Nurses Association, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. J Am Coll Cardiol 2012; 60(24): e44-e164 4 Agatston AS et al.: Quantification of coronary artery calcium using ultrafast computed tomography. J Am Coll Cardiol 1990; 15(4): 827-32 5 Vahanian A et al.: 2021 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J 2022; 43(7): 561-632
Das könnte Sie auch interessieren:
ESC gibt umfassende Empfehlung für den Sport
Seit wenigen Tagen ist die erste Leitlinie der ESC zu den Themen Sportkardiologie und Training für Patienten mit kardiovaskulären Erkrankungen verfügbar. Sie empfiehlt Training für ...
ESC-Guideline zur Behandlung von Herzvitien bei Erwachsenen
Kinder, die mit kongenitalen Herzvitien geboren werden, erreichen mittlerweile zu mehr 90% das Erwachsenenalter. Mit dem Update ihrer Leitlinie zum Management kongenitaler Vitien bei ...
Inclisiran bei Patienten mit Statinintoleranz wirksam und sicher
Eine Analyse statinintoleranter Patienten aus dem Phase III Studienprogramm ORION zeigt, dass Inclisiran die LDL-Cholesterinspiegel kardiovaskulärer Hochrisikopatienten, die kein Statin ...