«Tailored/targeted axillary dissection» beim Mammakarzinom
Stv. Leiterin Brustchirurgie<br>Brustzentrum Ostschweiz, St. Gallen<br>E-Mail: rahel.hiltebrand@bz-ost.ch
Die Standardbehandlung bei axillärem Lymphknotenbefall beim Mammakarzinom entwickelt sich zunehmend in die Richtung von weniger ausgedehnter axillärer Chirurgie. Bei einer «targeted axillary dissection» (TAD) wird bei axillärem Lymphknotenbefall eine Clipmarkierung der befallenen Lymphknoten durchgeführt. Diese werden anstelle einer Axilladissektion (ALND) gezielt entfernt. Verschiedene Lokalisierungstechniken werden dafür eingesetzt. Der Begriff «tailored axillary surgery» (TAS) wird häufig synonym verwendet, beinhaltet aber ergänzend zur Entfernung eines geclipten Lymphknotens eine Sentinelbiopsie (SNB) und eine intraoperative Palpation der Axilla.
Keypoints
-
Nach neoadjuvanter Chemotherapie ist die Falsch-negativ-Rate der Sentinel-Node- Biopsie abhängig von der Anzahl der Lymphknoten und der Markierungstechnik.
-
Die Markierung der Lymphknoten mit bioptisch gesicherter Metastase ermöglicht nach der neoadjuvanten Therapie eine selektive Entfernung. Zusätzlich zur SNB kann dies die FNR gemäss explorativen Studien von gut 10 auf 2% senken.
-
Somit hat die TAD das Potenzial, die Rate an unnötigen Axilladissektionen und somit relevante Morbidität weiter deutlich zu reduzieren.
-
Prospektive Langzeitdaten zur Sicherheit fehlen allerdings, idealerweise wird diese Technik wie auch die verschiedenen Lokalisierungsmethoden in prospektiven Registern und Studien evaluiert.
Sentinelbiopsie nach neoadjuvanter Chemotherapie (NAC)
Ein grosser Anteil an Patientinnen zeigt nach einer neoadjuvanten Chemotherapie ein Downstaging, welches in der Axilla noch häufiger als in der Brust erreicht wird. Insbesondere bei tripelnegativen und bei HER2-positiven Karzinomen kann eine axilläre pathologische Komplettremission axillär in bis zu 75% der Fälle erwartet werden.1 Die Frage, ob bei Patientinnen, welche unter neoadjuvanter Chemotherapie ein Downstaging von pN1 auf ycN0 zeigen, auf eine Axilladissektion verzichtet werden kann, wird weiterhin kontrovers diskutiert. Studiendaten ergaben teilweise inakzeptabel hohe Falsch-Negativ-Raten (FNR) bei einer Sentinelbiopsie nach neoadjuvanter Chemotherapie von 10–30%.2–4
Jedoch gibt es prospektive Studien, welche zeigen, dass
-
bei nodal-positiven Patientinnen und folgender neoadjuvanter Chemotherapie eine FNR bei einer SNB unter 10% lag oder unter 10% gesenkt werden konnte, wenn 3 oder mehr «Sentinels» entfernt wurden.3,5–7
-
die FNR abhängig ist von der Markierungstechnik und bei alleiniger Radionuklid-Markierung doppelt so hoch ist wie die Kombination mit Patentblau-Markierung.
Eine somit erreichte FNR von deutlich unter 10% wird als akzeptabel interpretiert.
Diese Studien führten zu dem Schluss, dass eine SNB nach neoadjuvanter Chemotherapie machbar ist, wenn drei oder mehr negative «Sentinels» entfernt werden und eine Dual-Mapping-Technik verwendet wird.
Als Kritikpunkt kann diskutiert werden, dass die erwähnten Studien nicht randomisiert waren, sondern die Ergebnisse aus ungeplanten retrospektiven Subgruppenanalysen stammten und dass im Durchschnitt bei einer SNB 1,3 Lymphknoten und nicht 3 Lymphknoten entfernt werden.8 Ein unkontrolliertes Axilla-Sampling sollte jedoch unbedingt vermieden werden.
Es stellt sich die Frage, wie wichtig eine FNR unter 10% bei einer SNB überhaupt ist. Bei der Standard-SNB wissen wir bereits seit der Z0011-9 und der NSABP-B32-Studie,8 dass trotz des Verbleibens positiver weiterer Lymphknoten in der Axilla nach einer SNB die lokalen axillären Rezidive mit <1% auch in der Langzeitbeobachtung extrem niedrig bleiben. Diese Schlussfolgerung kann jedoch nicht übernommen werden bei einer SNB nach neoadjuvanter Chemotherapie. Möglicherweise braucht es genau in dieser Situation wegen zurückgebliebener eventueller resistenter Tumorzellen mehr Lokaltherapie? Zur Sicherheit der SNB nach NAC gibt es bisher lediglich retrospektive Daten mit kleinen Fallzahlen.10,11 Auch in naher Zukunft kann hierzu keine Evidenz erwartet werden.
Methode der «targeted axillary dissection» (TAD)
Neuere Studien hatten das Ziel, mehr Sicherheit einer SNB nach NAC durch weitere Senkung der FNR zu erreichen.12,13 In prospektiven Studien wurde bei Patientinnen mit bioptisch gesicherten Lymphknotenmetastasen der entsprechende Lymphknoten mit einem Clip markiert. Eine amerikanische Gruppe zeigte Folgendes: Die FNR beträgt bei alleiniger SNB 10%, bei Entfernung des geclipten Lymphknotens 4,2% und bei der kombinierten Entfernung des geclipten Lymphknotens und einer SNB fand sich eine sehr niedrige FNR von 2%.13 Obwohl dieses Vorgehen in den meisten internationalen Guidelines noch nicht etabliert ist, scheint es sich in der klinischen Praxis bereits weitgehend durchgesetzt zu haben. Ungeklärt ist in diesem Zusammenhang die Rolle der Radiotherapie. Während die meisten chirurgischen Studien eine Deeskalisation der Axillachirurgie verfolgen, wird die Indikation zur axillären Strahlentherapie stattdessen ausgedehnt. Dies sollte kritisch hinterfragt werden und vermehrt auch das Tumoransprechen i.R. einer neoadjuvanten Therapie in klinischen Studien berücksichtigt werden.
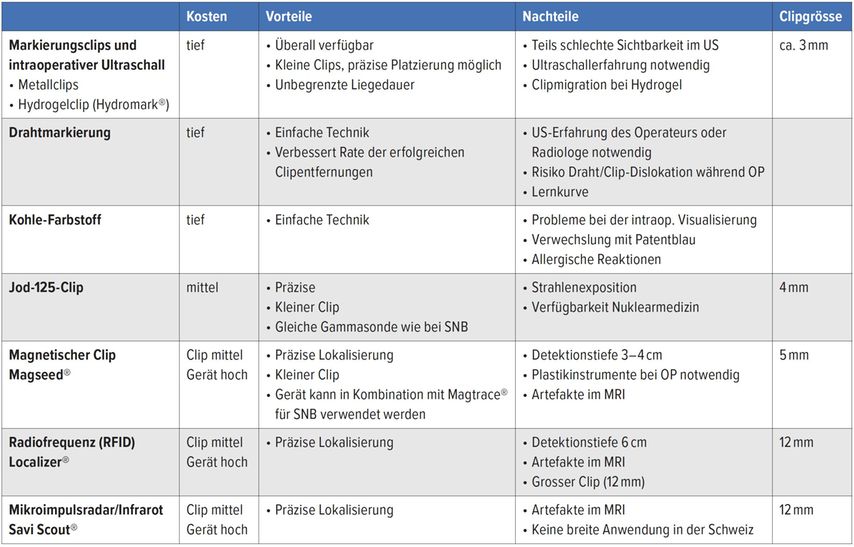
Abb. 1:Zum Nachweis der erfolgreichen Entfernung des geclipten Lymphknotens erfolgt ein intraoperatives Präparateröntgen. (a) Hydromark® mit Draht, (b) Magseed®
Axillachirurgie in der Zukunft?
Einen Schritt weiter geht die seit 2018 laufende TAXIS-Studie, eine Phase-III-Studie der SAKK, welche 1500 Patientinnen einschliessen soll.14 Hierbei wird prospektiv das axilläre Management bei Hochrisikopatientinnen mit bereits klinisch positiven Lymphknoten untersucht. Eingeschlossen werden Patientinnen mit bioptisch gesicherten Lymphknotenmetastasen (pN1 oder ypN1), egal ob die Detektion bildgebend oder klinisch erfolgt ist. Verglichen wird im Langzeit-Follow-up die «Gruppe A: Axilladissektion» versus die«Gruppe B: TAS inkl. SNB», diese Gruppe erhält zusätzlich eine axilläre Radiotherapie.
Vergleich verschiedener Lokalisierungstechniken
Viele dieser Lokalisierungstechniken wurden für die Markierung von Läsionen in der Brust entwickelt und wurden für die Axilla übernommen.
-
Die einfachste und am weitesten verbreitete Methode ist die Markierung eines pathologischen Lymphknotens direkt bei der Biopsie mit einem sonografisch sichtbaren Metallclip. Dabei sind verschieden geformte Titanclips (z.B. UltraCorTwirl®, O-Twist®, TUMARK®) wie auch solche mit absorbierbarem kollagenartigem Gel ummantelte Clips (Hydromark®) zur besseren sonografischen Sichtbarkeit vorhanden. Solche Hydrogelclips sind für mind. 12–15 Monate sichtbar. Weil sie nach der Platzierung Wasser resorbieren, sind gelegentlich Dislokationen entlang des Biopsiekanals beschrieben worden. Die Entfernung mittels intraoperativen Ultraschalls bedingt Ultraschallerfahrung des Operateurs.
-
Die Rate erfolgreicher Entfernung kann in Kombination mit einer perioperativen Drahtmarkierung deutlich verbessert werden.15 Allerdings können dennoch die Sichtbarkeit des Clips und die gezielte Exzision des geclipten Lymphknotens schwierig sein. Ohne Lernkurve können sogar erfahrene Chirurgen oder Radiologen Probleme haben, den geclipten Lymphknoten zu identifizieren und gezielt zu entfernen.16
Eine ebenfalls technisch simple Methode ist die Markierung mittels eines Kohle-haltigen Farbstoffes, welcher wie eine Art Tätowierung bei der Biopsie in den Lymphknoten injiziert wird. Die Visualisierung des tätowierten Lymphknotens ist viele Monate nach Markierung intraoperativ möglich.17 Allerdings sind ein erweiterter operativer Zugang und eine längere Operationsdauer vorstellbar.
Zur vereinfachten und präziseren Detektion wurden moderne Lokalisierungstechniken entwickelt, welche ihren Ursprung auch in der Markierung von Brustläsionen haben.
-
Die Markierung mittels radioaktiven Jod-125-Clips erzeugt eine Gammastrahlung von sehr geringer Energie (ca. 27keV),eine Halbwertszeit von ca. 60 Tagen und erlaubt eine präzise intraoperative Lokalisierung mittels der Gammasonde, welche für die SNB benutzt wird.18 Bei der Beschaffung, Lagerung, Handhabung und Entsorgung müssen die Strahlenschutzregulierungen berücksichtigt werden.
-
Der Magseed® ist ein magnetischer Clip, welcher mit dem entsprechenden Gerät und der Sonde derselben Firma zuverlässig und präzise detektiert werden kann.19 Nachteilig sind die hohen Kosten und die begrenzt detektierbare Tiefe von ca. 4cm, d.h. ein Signal ist v.a. bei adipösen Patientinnen erst nach Hautschnitt auffindbar. Zudem müssen nicht metallhaltige spezielle Plastikinstrumente bei der Operation verwendet werden.
-
Der Localizer® sendet ein Radiofrequenzsignal, welches mit einem handlichen Gerät und einer Sonde detektiert wird und ebenso eine präzise Lokalisierung erlaubt. Nachteilig sind die Kosten und der verhältnismässig grosse Clip von 12mm, was eine präzise Platzierung bei der Biopsie erschweren kann.
Das Savi Scout® verwendet Mikroimpulsradar und Infrarotlicht zur Detektion, es wird bisher in der Schweiz kaum verwendet.
Die Vor- und Nachteile der jeweiligen Methoden sind in Tabelle 1 zusammengefasst.
Literatur:
1 Dominici LS et al.: Cytologically proven axillary lymph node metastases are eradicated in patients receiving preoperative chemotherapy with concurrent trastuzumab for HER2-positive breast cancer. Cancer 2010; 116: 2884-2889 2 Takahashi M et al.: Correlation between clinical nodal status and sentinel lymph node biopsy false negative rate after neoadjuvant chemotherapy. World J Surg 2012; 36: 2847-2852 3 Kuehn T et al.: Sentinel-lymph-node biopsy in patients with breast cancer before and after neoadjuvant chemotherapy (SENTINA): a prospective, multicentre cohort study. Lancet Oncol 2013; 14: 609-618 4 Tee SR et al.:Meta-analysis of sentinel lymph node biopsy after neoadjuvant chemotherapy in patients with initial biopsy-proven node-positive breast cancer. Br J Surg 2018; 105: 1541-1552 5 Boughey JC et al.: Sentinel lymph node surgery after neoadjuvant chemotherapy in patients with node-positive breast cancer: the ACOSOG Z1071 (Alliance) clinical trial. JAMA 2013; 310: 1455-1461 6 Boileau J-F et al.: Sentinel node biopsy after neoadjuvant chemotherapy in biopsy-proven node-positive breast cancer: the SN FNAC study. J Clin Oncol 2015; 33: 258-264 7 Classe J-M et al.: Sentinel lymph node biopsy without axillary lymphadenectomy after neoadjuvant chemotherapy is accurate and safe for selected patients: the GANEA 2 study. Breast Cancer Res Treat 2019; 173: 343-352 8 Krag DN et al.: Sentinel-lymph-node resection compared with conventional axillary-lymph-node dissection in clinically node-negative patients with breast cancer: overall survival findings from the NSABP B-32 randomised phase 3 trial. Lancet Oncol 2010; 11: 927–933 9 Giuliano AE et al.: Effect of axillary dissection vs no axillary dissection on 10-year overall survival among women with invasive breast cancer and sentinel node metastasis: the ACOSOG Z0011 (Alliance) randomized clinical trial. JAMA 2017; 318: 918-926 10 Martelli G et al.: Sentinel node biopsy after primary chemotherapy in cT2 N0/1 breast cancer patients: long-term results of a retrospective study. Eur J Surg Oncol 2017; 43: 2012-2020 11 Galimberti V et al.: Sentinel node biopsy after neoadjuvant treatment in breast cancer: five-year follow-up of patients with clinically node-negative or node-positive disease before treatment. Eur J Surg Oncol 2016; 42: 361-368 12 Donker M et al.: Marking axillary lymph nodes with radioactive iodine seeds for axillary staging after neoadjuvant systemic treatment in breast cancer patients: the MARI procedure. Ann Surg 2015; 261: 378-382 13 Caudle AS et al.: Improved axillary evaluation following neoadjuvant therapy for patients with node-positive breast cancer using selective evaluation of clipped nodes: implementation of targeted axillary dissection. J Clin Oncol 2016; 34: 1072-1078 14 Henke G et al.: Tailored axillary surgery with or without axillary lymph node dissection followed by radiotherapy in patients with clinically node-positive breast cancer (TAXIS): study protocol for a multicenter, randomized phase-III trial. Trials 2018; 19: 667 15 Plecha D et al.: Improving the accuracy of axillary lymph node surgery in breast cancer with ultrasound-guided wire localization of biopsy proven metastatic lymph nodes. Ann Surg Oncol 2015; 22: 4241-4246 16 Hartmann S et al.: Wire localization of clip-marked axillary lymph nodes in breast cancer patients treated with primary systemic therapy. Eur J Surg Oncol2018; 44: 1307-1311 17 Choy N et al.: Initial results with preoperative tattooing of biopsied axillary lymph nodes and correlation to sentinel lymph nodes in breast cancer patients. Ann Surg Oncol 2015; 22: 377-382 18 Straver ME et al.: Marking the axilla with radioactive iodine seeds (MARI procedure) may reduce the need for axillary dissection after neoadjuvant chemotherapy for breast cancer. Br J Surg 2010; 97: 1226-1231 19 Greenwoodet al.: Feasibility of magnetic seeds for preoperative localization of axillary lymph nodes in breast cancer treatment. AJR Am J Roentgenol 2019; 213: 953-957
Das könnte Sie auch interessieren:
Highlights zu Lymphomen
Assoc.Prof. Dr. Thomas Melchardt, PhD zu diesjährigen Highlights des ASCO und EHA im Bereich der Lymphome, darunter die Ergebnisse der Studien SHINE und ECHELON-1
ASH 2020 – Highlights zu den aggressiven Lymphomen
Highlight-Themen der virtuellen ASH-Jahrestagung im Dezember 2020 waren an erster Stelle die Immunonkologika in all ihren Variationen, aber auch Beispiele für innovative Sequenztherapien ...
Aktualisierte Ergebnisse für Blinatumomab bei neu diagnostizierten Patienten
Die Ergebnisse der D-ALBA-Studie bestätigen die Chemotherapie-freie Induktions- und Konsolidierungsstrategie bei erwachsenen Patienten mit Ph+ ALL. Mit einer 3-jährigen ...