Antihyperglykämische Therapie – sind wir im Alltag klar und schnell genug?
Autor:
Prim. Univ.-Prof. Dr. Martin Clodi
Vorstand der Abteilung für Innere Medizin
Krankenhaus der Barmherzigen Brüder, Linz
E-Mail: martin.clodi@medinterne.at
Die ÖDG-Leitlinien haben im Vorjahr ein Update erfahren. Es zeigt sich, dass es besonders wichtig ist, die Therapieziele für das HbA1c schnell und individuell angepasst zu erreichen. Eine Herausforderung, die uns als Behandler immer aufs Neue motivieren sollte.
Keypoints
-
Ziel der Therapie der Glukosestoffwechselstörung ist es, den Langzeitblutzuckerwert möglichst niedrig zu halten.
-
Nicht auf die Therapie des Blutdrucks, von Fettstoffwechselparametern und Körpergewicht vergessen.
-
Die Eskalation der antihyperglykämischen Therapie findet oft viel zu spät statt.
-
Glukose wirkt toxisch und führt zu mikrovaskulären Schäden und auch Organschäden.
-
Bei Menschen mit Diabetes korreliert der HbA1c-Wert am besten mit dem Risiko für Tod und Herzinsuffizienz.
-
Eine erhöhte Glukose kann als eine lebenslange Belastung gesehen werden.
Allgemeine und individuelle HbA1c-Ziele
Ziel in der Diabetologie bzw. in der Therapie der Glukosestoffwechselstörung ist es, den Langzeitblutzuckerwert möglichst niedrig zu halten. Grundsätzlich wird als Ziel angestrebt, einen HbA1c-Wert im Bereich des Physiologischen zu erreichen. Physiologisch bewegt sich der HbA1c im Bereich zwischen 4,6% und 5,6%.
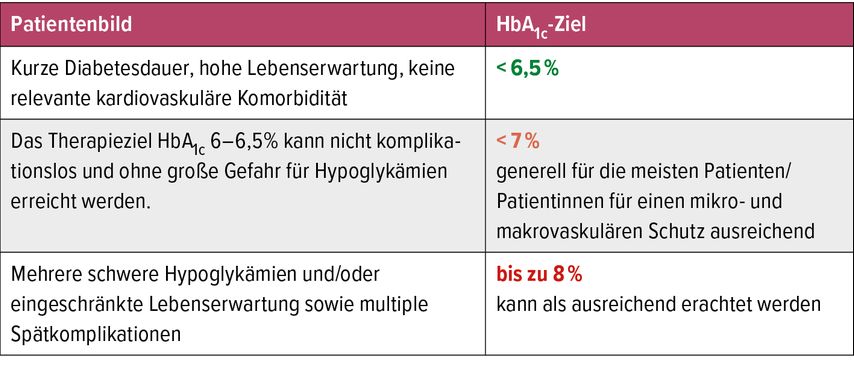
Wenn bei Patienten mit Diabetes mellitus unter Therapie ein HbA1c-Wert deutlich unter 6,5% (z.B. 5,8%) erreicht wird, soll die Medikation nicht abgesetzt, sondern weiter fortgeführt werden. Sollte dagegen das Therapieziel nicht erreicht werden bzw. nicht komplikationslos erreicht werden können, so ist generell für die meisten Patienten für einen ausreichenden mikro- und makrovaskulären Schutz ein HbA1c-Ziel <7% anzustreben. Für Patienten mit eingeschränkter Lebenserwartung bzw. multiplen Spätkomplikationen oder mehreren schweren Hypoglykämien ist auch ein HbA1c bis 8% und gegebenenfalls auch höher möglich (Tab. 1).
Tab. 1: Individuelle HbA1c-Zielwerte (nach: Clodi M et al., ÖDG-Leitlinien. Wien Klin Wochenschr 2019)
Therapien weiterer Risikofaktoren oft notwendig
In der Therapie der Patienten mit Diabetes mellitus Typ 1 und Typ 2 darf neben dem Therapieziel des physiologischen Glukosewerts nicht auf die Therapie des Blutdrucks, der erhöhten und veränderten Fettstoffwechselparameter und des meist erhöhten Körpergewichtes vergessen werden. Als Basisempfehlung bzw. als Basistherapie sind ausreichende Bewegung und Gewichtsreduktion anzustreben.
Therapieeskalation passiert zu langsam
Sowohl aus internationalen wie auch aus österreichischen Daten ist ersichtlich, dass die Therapieeskalation meist viel zu spät stattfindet. So befinden sich die Patienten, obwohl der HbA1c-Wert >8% beträgt, 1,6 Jahre in Monotherapie und weitere 7 Jahre in dualer Therapie. Wir sollten daher daran arbeiten, möglichst früh eine Therapieeskalation zu etablieren.
Glukose als toxischer, organschädigender Faktor
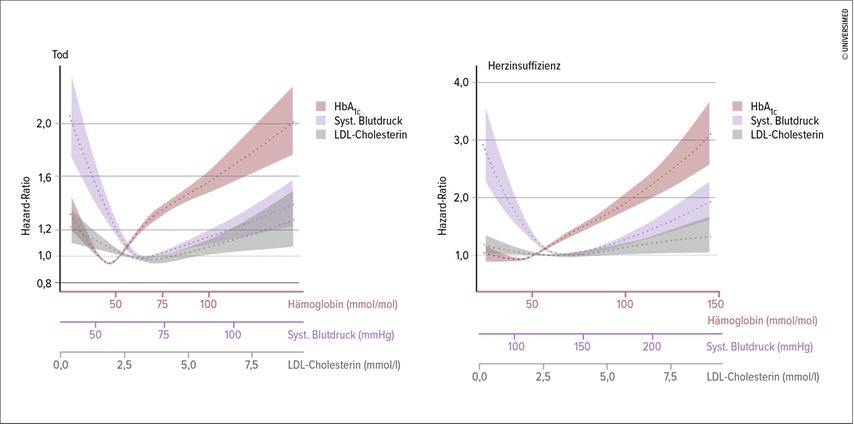
Vollkommen außer Frage steht, dass die Glukose selbst toxisch wirkt und neben den sogenannten mikrovaskulären Schäden, zu denen Retinopathie, Nephropathie und Neuropathie zählen, auch ausgeprägte Organschäden wie beispielsweise am Herzen sowie makrovaskuläre Schäden verursacht. In einem Diabeteskollektiv konnte ganz klar gezeigt werden, dass der HbA1c-Wert am besten korreliert mit dem Risiko für Tod und Herzinsuffizienz. Dabei wurde bei Patienten mit Diabetes mellitus eine wesentlich höhere Korrelation nachgewiesen als bei Patienten mit zu hohen Blutdruck- und LDL-Cholesterinwerten (Abb. 1).
Abb. 1: Hazard-Ratio für Tod und Herzinsuffizienz in Abhängigkeit von HbA1c, systolischem Blutdruck und LDL-Cholesterin (nach Rawshani et al.: N Engl J Med 2018; 379[7]: 633-44)
Die Einteilung in mikro- und makrovaskulär bei diabetischen Komplikationen entspricht eigentlich nicht mehr der wissenschaftlichen Evidenz. Wir wissen, dass neben der direkten Schädigung der kleinen Gefäße durch die Glukosetoxizität direkt die Zellen der Organe, wie zum Beispiel die Myelinscheiden der Nerven oder auch die Kardiomyozyten, geschädigt werden. Das heißt, dass es eine direkte Toxizität gibt.
Aktuelle Zahlen aus der Schweiz, aber auch aus Großbritannien zeigen, dass die erhöhte Glukose als eine lebenslange Belastung gesehen werden kann. Jeder Monat mit niedrigeren HbA1c-Werten erhöht die Lebenserwartung. Dies ist in Analogie zum LDL-Cholesterin-Burden zu sehen.
Leitlinien empfehlen klare Vorgangsweise in der Therapie
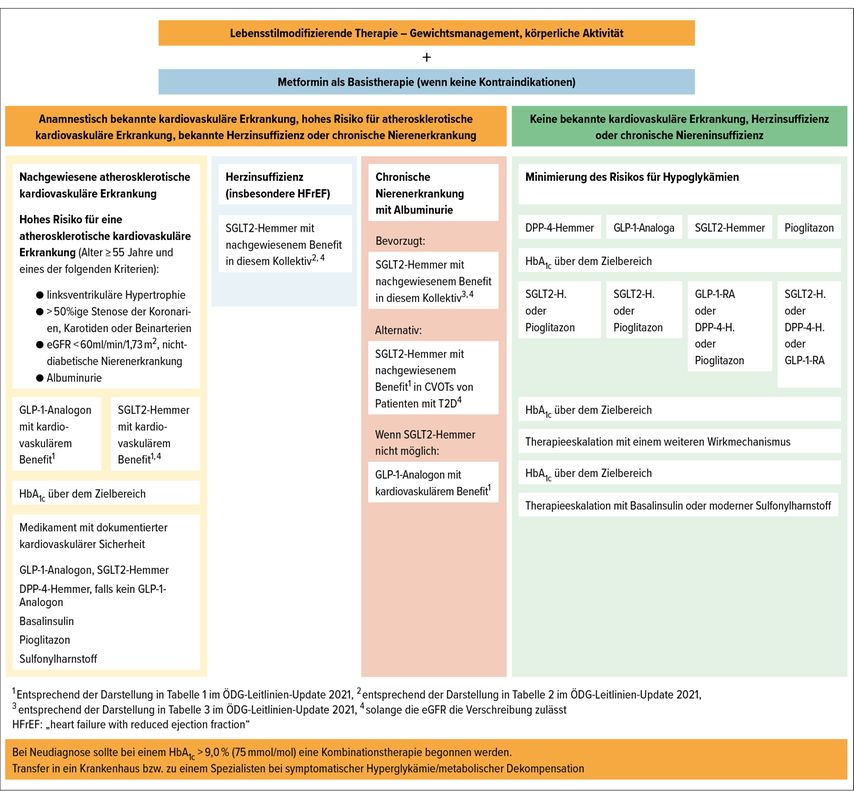
Das Therapieschema in den Leitlinien der Österreichischen Diabetesgesellschaft (ÖDG) ist in Abbildung 2 dargestellt.
In dieser Leitlinie und auch in deren Update 2021, welches nach Publikation der neuesten großen kardiovaskulären Outcome-Studien durchgeführt wurde, steht nach der lebensstilmodifizierenden Therapie mit Gewichtsmanagement und körperlicher Aktivität die Basistherapie mit Metformin, so keine Kontraindikationen bestehen.
Die ÖDG-Leitlinien sind kostenlos downloadbar unter: www.oedg.org
Die Gruppe der Patienten mit Diabetes mellitus kann dann eingeteilt werden in jene, die keine vorbekannten kardiovaskulären Erkrankungen, kein Herzinsuffizienz oder chronische Niereninsuffizienz haben, bzw. in die Gruppe, bei denen diese Vorerkrankungen bestehen.
In der Gruppe ohne bekannte Vorerkrankungen sollte nach Metformin mit Medikamenten begonnen werden, die das Risiko für Hyperglykämien reduzieren, das heißt also mit SGLT2-Hemmern, Pioglitazon, GLP-1-Analoga und DPP-4-Hemmern. Sollte das HbA1c-Ziel bei Kontrolle nach 3 Monaten nicht erreicht werden, ist eine Therapieeskalation anzustreben.
In der Gruppe mit Vorerkrankungen sollte bei Patienten mit Herzinsuffizienz zuerst mit Dapagliflozin und Empagliflozin eskaliert werden und bei Patienten mit Niereninsuffizienz mit Dapagliflozin bzw. Canagliflozin.
Praxistipp
Warten Sie nicht mit der Therapieeskalation, sondern gehen Sie schnell und nach den Leitlinien vor.In der Gruppe mit kardiovaskulären Vorerkrankungen, wobei hier auch Patienten mit hohem Risiko für eine arteriosklerotische kardiovaskuläre Erkrankung einbezogen werden, sollte die Therapieeskalation nach Metformin mit einem GLP-1-Analogon mit einem kardiovaskulären Benefit bzw. mit einem SGLT2-Hemmer mit kardiovaskulärem Benefit erfolgen. Als Hochrisikopatienten werden Patienten angesehen, die älter als 55 Jahre sind und eines der folgenden Kriterien erfüllen: linksventrikuläre Hypertrophie, eine >50%ige Stenose der Koronarien bzw. der Karotiden oder Beinarterien, eine Niereninsuffizienz mit einer GFR <60ml/min. bzw. eine Albuminurie. Sollten unter diesen Therapiemöglichkeiten die HbA1c-Werte weiter erhöht sein, ist eine Therapieeskalation mit entweder einem vierten Medikament bzw. mit Basalinsulin oder mit modernen Sulfonylharnstoffen durchzuführen. Bei weiterer Verschlechterung des HbA1c-Wertes ist ein Umstieg auf Insulintherapie vonnöten.
Leitlinien zum Download
Die Leitlinien der Österreichichen Diabetesgesellschaft sind auf der Homepage kostenlos downloadbar, und auch das Update aus dem Jahr 2021 ist frei verfügbar unter www.oedg.org .
Literatur:
beim Verfasser
Das könnte Sie auch interessieren:
Diabetes erhöht das Sturzrisiko deutlich
Eine dänische Studie kommt zu dem Ergebnis, dass sowohl Patienten mit Typ-1- als auch Patienten mit Typ-2-Diabetes öfter stürzen und häufiger Frakturen erleiden als Menschen aus einer ...
Notfall Diabetische Ketoazidose: Leitliniengerechtes Handeln kann Leben retten
Akute Stoffwechselentgleisungen können lebensbedrohlich sein und erfordern eine rasche und leitliniengerechte Diagnostik und Therapie. Pathogenese, Klinik, typische Befunde und die ...
Wie oft wird Diabetes nicht oder spät erkannt?
Im Allgemeinen wird von einer hohen Dunkelziffer an Personen mit undiagnostiziertem Typ-2-Diabetes ausgegangen. Ein Teil davon sind von Ärzten „übersehene“ Fälle. Eine von der University ...