<p class="article-intro">Die onkologische Kontrolle von Beckentumoren ist schwierig zu erreichen. Neue Technologien erhöhen die Präzision der Beckenosteotomien. Eine differenziertere Klassifikation von Beckenresektionen wird es erlauben, die Notwendigkeit einer Rekonstruktion bei spezifischen Beckendefekten zu definieren.</p>
<hr />
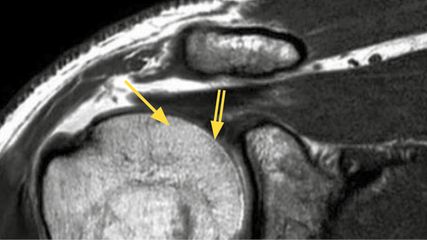
<p class="article-content"><p>Die Prognose für Patienten mit Beckentumoren ist eingeschränkt, da es häufig schwierig ist, Tumorkontrolle zu erreichen. Immer häufiger wird deswegen auf die Rekonstruktion sogar verzichtet. Die Tumorkontrolle aber korreliert direkt mit der Vollständigkeit der Resektion, weswegen diese umso mehr in den Fokus rückt.<br /> Die chirurgische Behandlung von Knochentumoren besteht aus zwei Hauptkomponenten: der weiten Tumorresektion mit adäquaten Margins sowie der Rekonstruktion des resultierenden Knochen- und/ oder Weichteildefektes. Die wichtigste Voraussetzung für eine erfolgreiche Tumorresektion ist die Definition der präzisen anatomischen Tumorausdehnung mittels Bildgebung. Der kritische Aspekt der Knochenresektion ist die Wahl der Osteotomie: Einerseits geht es darum, den Tumor mikroskopisch komplett zu entfernen. Andererseits, und wenn immer möglich, sollen Gelenke, normaler Knochen sowie Ligamente und neurovaskuläre Strukturen erhalten werden, um die postoperative Funktion biomechanisch maximal zu erhalten sowie die potenzielle Komplikationsrate möglichst niedrig zu halten.<sup>1</sup> Nirgends kann dies besser veranschaulicht werden als im lumbopelvinen Übergang bei Hemipelvektomien, wo für eine Osteotomie auf sehr engem Raum wichtige Strukturen und Funktionen berücksichtigt werden müssen, wie biomechanische Statik und das komplexe Gefäss- und Nervensystem.</p> <h2>Übersicht Enneking-Dunham-Typ-IResektionen am Becken</h2> <p>Die Typ-I-Beckenresektionen wurden vor 40 Jahren beschrieben.<sup>2</sup> Typ-I-Hemipelvektomien (Abb. 1) werden unterschieden in Abhängigkeit davon, ob der Beckenring erhalten werden kann oder nicht. Solange der Beckenring intakt bleibt (A), muss er nicht rekonstruiert, höchstens z.B. mit Allograft augmentiert werden, sofern nur ein kleiner Steg oberhalb des Foramen ischiadicum majus nach der Resektion übrig bleibt.<br /> Bei einem Unterbruch des Beckenringes (Abb. 1) ist es zum Erlangen einer guten Funktion ratsam, diesen zu rekonstruieren. Dabei wird die anteriore (oder laterodistale) Osteotomie bei einer Typ-IHemipelvektomie entweder supra- oder aber transacetabulär gelegt. Die posteriore (oder medioproximale) Osteotomie wird entweder lateral des Sakroiliakal(SI)- Gelenkes gelegt (B1) oder aber medial zwischen SI-Gelenk und Foramina sacralia (B2), respektive medial der Foramina sacralia (B3).<sup>3</sup> Der B1-Resektionsdefekt erlaubt eine ossäre Rekonstruktion, die lokal überbrückend ist, eine lumbopelvine Fixation ist in der Regel nicht notwendig.<sup>4</sup> Bei einem B2-Defekt muss eine ipsilaterale lumbopelvine Fixation in Betracht gezogen werden, die Nervenwurzeln aber können erhalten werden. Bei einem B3- Resektionsdefekt werden eine oder mehrere Nervenwurzeln reseziert mit konsekutiven neuralen Ausfällen. Zusätzlich muss nebst der ipsilateralen auch eine kontralaterale, lumbopelvine Fixation erwogen werden.</p> <p><img src="/custom/img/files/files_datafiles_data_Zeitungen_2018_Leading Opinions_Ortho_1804_Weblinks_lo_ortho_1804_s34_abb1.jpg" alt="" width="2244" height="934" /></p> <h2>Lokale Anatomie</h2> <p>Um eine sichere Resektion iliosakral durchführen zu können, muss die Anatomie des SI-Gelenkes verstanden werden. Das SI-Gelenk positioniert sich mehr oder weniger parallel zur Körperachse und von dorsal nach anterior leicht nach lateral gerichtet, mit leicht konvexer Vorwölbung nach lateral. Von superior nach inferior nimmt der sagittale Knochendurchmesser zu, respektive zeigt eine konvexe Angulation nach vorne, die Basis in der Notch ist mehr oder weniger flach und mehrere Zentimeter dick. Superior liegt das iliolumbale Ligament, welches vom Processus transversus des LWK5 zur Crista iliaca zieht und dadurch als Landmarke für das Facettengelenk dient. Unmittelbar unterhalb davon tritt die L5-Nervenwurzel aus und zieht nach vorne übers Sakrum resp. SI-Gelenk, wo sie u.a. mit der Nervenwurzel S1 den Plexus lumbalis bildet und gemeinsam durch die Notch nach extrapelvin zieht. Durch diese Notch treten auch die Äste der A. V. iliaca interna, nämlich die Glutealgefässe, nach extrapelvin. Dorsal kann die Spina iliaca posterior eindeutig identifiziert werden, wo medial davon das SI-Gelenk dargestellt werden kann. Um die dorsalen Foramina darzustellen, müssen in der Regel die Aponeurose sowie die Muskulatur grosszügig befreit werden.</p> <h2>Osteotomietechniken</h2> <p>Unabhängig von der genauen Osteotomietechnik gilt das Hauptaugenmerk der einwandfreien Exposition des lumbopelvinen Überganges. Hierzu gehört mitunter die «Jack-knife»-Position des Operationstisches, die ein Aufklappen des lumbopelvinen Überganges in Seitenlage des Patienten erlaubt, wodurch der Einblick in den Situs entscheidend verbessert wird. Auch wenn aufgrund des Tumorvolumens oder der lokalen Anatomie per se nicht jeder detaillierte Aspekt der Osteotomie einsehbar ist, muss er zumindest zirkumferenziell getastet werden können. Alle obig erwähnten anatomischen Strukturen müssen identifiziert und entweder geschützt oder aus der Gefahrenzone gebracht werden. Die grösste Gefahr droht in der Regel der L5-Nervenwurzel am anterioren Unterrand des SI-Gelenkes intrapelvin. Sie kann in der Regel nur ungenügend – wenn überhaupt – mobilisiert werden, zudem tritt die Osteotomie, wenn diese durch die Ala ossis sacri geführt wird, in der Regel genau an dieser Lokalisation nach vorne aus.<br /> Für die Durchführung einer Osteotomie gibt es verschiedene Techniken. Wichtig ist zu berücksichtigen, dass das zu resezierende Präparat von den Umgebungsweichteilen sicher und komplett befreit ist, und dass die anteriore Osteotomie ebenfalls komplett lose ist. Bis vor Kurzem wurden diese Osteotomien freihändig durchgeführt. Aufgrund der Tumorausdehnung wird die Osteotomieebene bestimmt. Die Ala ossis sacri wird posterior dargestellt, wo einerseits mit der einen Hand der Meissel an gewünschter Position aufgesetzt wird, andererseits digital mit dem Zeigefinger intrapelvin über dem anteroinferioren Sakrum die L5-Nervenwurzel tastend die Position des Meissels bestimmt wird. Ein Assistent verabreicht vorsichtige Hammerschläge auf den Meissel, dabei immer sicherstellend, dass die Meisselspitze dem intrapelvin liegenden Zeigefinger zugeführt wird. Einfacher sind Osteotomien lateral des SI-Gelenkes (B1), wo in der Regel für die Osteotomie eine gute Übersicht vorhanden ist. Für B3- Osteotomien orientiert man sich an den Foramina sacralia, um die Osteotomien zu legen.<sup>5</sup> Häufig ist es ratsam, diese Osteotomien mit dem «high-speed burr» kontrolliert durchzuführen.</p> <p>Aufgrund der komplexen lokalen Anatomie kann die konventionelle Fluoroskopie keine grosse Hilfe leisten. Seit einigen Jahren gibt es neue Möglichkeiten, die Sicherheit dieser Osteotomie zu unterstützen, nämlich die Navigation,<sup>6–8</sup> ein «Augmented reality»-System<sup>9</sup> sowie die patientenspezifischen 3D-Schnittblöcke («patient- specific bone tumor resection guide», PS-BTRG).<sup>10, 11</sup> Die Navigation hat Limitationen, da die Registrierung der anatomischen Landmarken sehr zeitaufwendig ist und eine grosse Lernkurve hat, abgesehen von den nicht zu vernachlässigenden Anschaffungskosten. Das «Augmented reality »-System muss zurzeit weiterhin als experimentell betrachtet und weiterentwickelt werden, bevor es sinnvoll beim Patienten angewendet werden kann. Umgekehrt sind die 3D-Schnittblöcke (PSBTRG) einfach und zuverlässig anzuwenden, sie erlauben eine sehr hohe Präzision der Schnittführung und können nicht invasiv mit der Information aus CT- und MRI-Bildgebung 3D-gedruckt und vorgängig hergestellt werden.</p> <h2>Fallvorstellung</h2> <p>Bei einem 14-jährigen Mädchen wurde ein Ewing-Sarkom des Iliums diagnostiziert. Der Tumor dehnte sich vom SI-Gelenk aus bis unmittelbar zum Acetabulum, ohne Weichteilbeteiligung (Abb. 2). Die 3D-Planung wurde während der präoperativen Chemotherapie durchgeführt. Ein Feinschicht-CT wird mit einer MRI-Bildgebung zu einem digitalen 3D-Modell fusioniert, das mit einem entsprechenden Computerprogramm von allen Seiten betrachtet werden kann (Abb. 3). Damit kann die Osteotomieebene definiert werden, um darauf basierend den Schnittblock zu planen, der sich an anatomischen Landmarken orientiert (Abb. 3). Am gedruckten Modell kann jeder einzelne Schritt der Operation simuliert werden, und der Operateur kann sich optimal auf die einzelnen Schritte vorbereiten (Abb. 4). Intraoperativ muss der lokale anatomische Situs exponiert werden, bis der 3D-Schnittblock optimal platziert werden kann, analog zum gedruckten 3D-Modell. Dieses PSI hat Bohrvorrichtungen, wo mit einem 2.0- Bohrer entlang der Osteotomieebene Soll- Bruchstellen geschaffen werden können, die anschliessend mit dem Meissel komplettiert werden. Aufgrund der komplexen Anatomie anterior vom SI-Gelenk ist es sinnvoll, wenn digital die anterior die Tabula interna perforierende Bohrerspitze bei jeder Bohrung durch Palpation kontrolliert wird, um keine wichtigen Strukturen, insbesondere nicht die L5-Nervenwurzel, zu verletzen (Abb. 5). Erst nach erfolgter Mobilisation kann die L5-Nervenwurzel in ihrer ganzen Länge von intra- nach extrapelvin eingesehen werden sowie auch die Beurteilung der tumorfreien Osteotomiefläche vorgenommen werden (Abb. 6).</p> <p><img src="/custom/img/files/files_datafiles_data_Zeitungen_2018_Leading Opinions_Ortho_1804_Weblinks_lo_ortho_1804_s35_abb2.jpg" alt="" width="250" height="729" /></p> <p><img src="/custom/img/files/files_datafiles_data_Zeitungen_2018_Leading Opinions_Ortho_1804_Weblinks_lo_ortho_1804_s36_abb3-5.jpg" alt="" width="550" height="748" /></p> <p><img src="/custom/img/files/files_datafiles_data_Zeitungen_2018_Leading Opinions_Ortho_1804_Weblinks_lo_ortho_1804_s37_abb6.jpg" alt="" width="550" height="213" /></p> <h2>Zusammenfassung und Ausblick</h2> <p>Die Hemipelvektomie ist insgesamt ein belastender Eingriff für den Patienten. Eine kürzlich publizierte Metaanalyse zeigt eine Überlebensrate von lediglich 55 % und eine Lokalrezidivrate von 18 % .<sup>6</sup> Aus diesem Grunde wird in der Literatur auch geraten, auf eine Rekonstruktion sogar zu verzichten, da der funktionelle Vorteil nicht wirklich klar ersichtlich ist.<sup>12</sup><br /> Das Überleben nach Hemipelvektomie korreliert direkt mit der Biologie, der Grösse des Tumors und der Vollständigkeit der Entfernung. Letzteres ist selbstverständlich auch beeinflusst durch die Lokalisation im Beckenknochen und die Mitbeteiligung der Weichteile. Je nach Resektionsausmass kann eine Rekonstruktion durchaus sehr sinnvoll sein, mit relativ geringem Aufwand. Die hier dargestellten Techniken für die Ilium- oder Enneking- Dunham-Typ-I-Resektionen veranschaulichen sehr schön, dass mit heutigen Technologien sehr präzise reproduzierbare Osteotomien möglich sind und dass je nach Osteotomieniveau die Biomechanik entsprechend berücksichtigt werden kann, um eine optimale stabile Rekonstruktion und damit Funktion zu erreichen.<br /> Wir spekulieren, dass die heutige Datenlage nicht ausreicht, um generell auf die Rekonstruktion nach Hemipelvektomien zu verzichten. Die Resektionstypen am Becken müssen detailliert, einheitlich und reproduzierbar erfasst werden, um Vergleiche überhaupt erst anstellen zu können. Nur so können Patienten und Resektionstypen erfasst werden, die von einer Rekonstruktion profitieren werden. Da hierfür grosse Zahlen unabdingbar sind, muss zuerst eine entsprechende Grundlage auf internationaler Ebene geschaffen werden.</p></p>
<p class="article-footer">
<a class="literatur" data-toggle="collapse" href="#collapseLiteratur" aria-expanded="false" aria-controls="collapseLiteratur" >Literatur</a>
<div class="collapse" id="collapseLiteratur">
<p><strong>1</strong> Fuchs B et al.: InFo Onkologie & Hämatologie 2018: 1-5 <strong>2</strong> Enneking WF, Dunham WK: J Bone Joint Surg Am 1978; 60(6): 731-46 <strong>3</strong> Zhang Y et al.: Bone Joint J 2018; 100-B: 798-805 <strong>4</strong> Lin P et al.: Oncotarget 2017; 8: 38978-89 <strong>5</strong> Zhang Y et al.: Orthop Surg 2016; 8: 150-61 <strong>6</strong> Cho HS et al.: J Bone Joint Surg Br 2012; 94: 1414-20 <strong>7</strong> Jeys LM et al.: Clin Orthop Relat Res 2017; 475: 842-50 <strong>8</strong> Wong K C, Kumta SM: Clin Orthop Relat Res 2013; 471: 750-61 <strong>9</strong> Cho HS et al.: Bone Joint Res 2017; 6: 137-43 <strong>10</strong> Jentzsch T et al.: World J Surg Onc 2016; 14: 249 <strong>11</strong> Park JW et al.: J Surg Oncol 2018; 118(6): 898-905 <strong>12</strong> Wilson RJ et al.: JBJS Rev 2018; 6(4): e10</p>
</div>
</p>