Therapien der Borderline-Persönlichkeitsstörung: Wie ist die Wirksamkeit bei Jugendlichen?
Autoren:
Sibille Steiner, MSc1
Dr. phil. Marialuisa Cavelti1
Prof. Dr. med. Michael Kaess1,2
1 Universitätsklinik für Kinder- und Jugendpsychiatrie und Psychotherapie
Universität Bern
2 Abteilung für Kinder- und Jugendpsychiatrie
Zentrum für Psychosoziale Medizin
Universitätsklinikum Heidelberg
Korrespondierender Autor:
Prof. Dr. med. Michael Kaess
E-Mail: michael.kaess@upd.ch
Die Borderline-Persönlichkeitsstörung (BPS) ist charakterisiert durch eine Instabilität im Affekt und in zwischenmenschlichen Beziehungen, eine Identitätsstörung sowie impulsives und selbstschädigendes Verhalten. Bis heute hält sich die Annahme, dass die BPS erst im Erwachsenenalter diagnostiziert und behandelt werden kann, hartnäckig. Dies, obwohl empirische Befunde belegen, dass die BPS bereits im Jugendalter eine reliable und valide Diagnose darstellt und erfolgreich behandelt werden kann.
Keypoints
-
Die BPS kann ab dem Jugendalter zuverlässig diagnostiziert werden. Eine frühzeitige Diagnosestellung ist Voraussetzung für die Frühintervention, die darauf abzielt, schädliche und kostenintensive Langzeitfolgen zu reduzieren.
-
Strukturierte psychologische Therapieansätze sind in der Behandlung der BPS-Pathologie im Jugendalter effektiv und können wahrscheinlich nicht nur die Kernsymptomatik, sondern auch negative Langzeitfolgen reduzieren.
-
Im Bereich der Forschung wie auch bei der Implementierung innovativer Behandlungsformen (z.B. «stepped care») ist noch viel Handlungsbedarf.
Ziel der Frühintervention ist es, einer Chronifizierung von Symptomen sowie negativen Langzeitfolgen vorzubeugen und die jungen Menschen bei der Bewältigung der altersentsprechenden Entwicklungsaufgaben zu unterstützen. Trotz erster vielversprechender Belege für die Wirksamkeit von (psychotherapeutischer) Behandlung der BPS bei jungen Menschen erhält erst ein kleiner Anteil der Betroffenen und ihrer Familien eine adäquate Therapie. Die Gründe dafür sind einerseits in gesellschaftlichen Einstellungen und Haltungen (z.B. Angst vor Stigmatisierung aufseiten der Betroffenen, Pessimismus aufseiten der Behandelnden), andererseits im Gesundheitssystem selbst (z.B. fehlende oder zu teure Angebote) zu suchen.
Die Borderline-Persönlichkeitsstörung im Jugendalter
Eine Persönlichkeitsstörung ist gekennzeichnet durch zeitlich stabile und unflexible Muster von Verhalten und innerem Erleben, die zu Leidensdruck und/oder einer Funktionseinschränkung führen und deren Beginn bis mindestens ins Jugendalter oder in das junge Erwachsenenalter zurückverfolgt werden kann.1 Für die BPS müssen dabei mindestens fünf der neun in Tabelle 1 aufgelisteten Kriterien erfüllt sein.1 Während bei Erwachsenen die Kriterien über einen Zeitraum von mindestens zwei Jahren präsent sein müssen, reicht bei Jugendlichen das Vorhandensein der Symptome über ein Jahr hinweg für die Diagnosevergabe.
Die BPS manifestiert sich typischerweise im Jugend- oder frühen Erwachsenenalter,2–5 wenn die individuelle Persönlichkeitsstruktur einer heranwachsenden Person das erfolgreiche Bewältigen der altersentsprechenden Entwicklungsaufgaben erschwert oder verunmöglicht.6
Die Prävalenz der BPS im Jugendalter liegt bei ca. 3,2%. Weibliche Jugendliche werden in der Tendenz etwas häufiger diagnostiziert als männliche Jugendliche (3,6% vs. 2,8%)7 und berichten mehr affektive, internalisierende Symptome, während bei männlichen Jugendlichen eher die impulsiven, externalisierenden Symptome vorherrschen.8 Es gibt Hinweise, dass sich das klinische Erscheinungsbild der BPS über die Lebensspanne hinweg verändert: Während im Jugendalter vor allem affektive Instabilität und Impulsivität vorherrschen, dominieren im Erwachsenenalter eher interpersonelle Defizite und längerfristige Funktionseinschränkungen.3
Wie im Erwachsenenalter sind auch bei Jugendlichen mit BPS komorbide psychische Störungen eher die Regel als die Ausnahme. Am häufigsten sind affektive Störungen, Essstörungen, dissoziative Störungen und Substanzkonsum sowie andere Persönlichkeitsstörungen.9,10 Junge Menschen mit subklinischer Ausprägung (1–4 DSM-5-Kriterien) oder Vollbild (≥5 DSM-5-Kriterien) einer BPS zeigen mehr Risikoverhalten (wie Sexualkontakte mit Personen, die sie kaum kennen, zu viel Alkohol trinken, Drogenkonsum und Delinquenz) als Jugendliche ohne BPS-Symptome.11 Ein Grossteil der Jugendlichen mit BPS-Symptomatik zeigt selbstschädigendes Verhalten in Form von nicht suizidaler Selbstverletzung und Suizidversuchen.11 Nicht zuletzt durch die dadurch bedingten wiederholten Notfallbehandlungen sind die Kosten für das Gesundheitssystem insgesamt etwa acht Mal höher in der Gruppe der jungen Menschen mit BPS verglichen mit einer Gruppe junger Menschen ohne BPS.12
Die Psychopathologie der BPS kann zu einem Teufelskreis führen, der das Bewältigen der im Jugendalter anstehenden Entwicklungsaufgaben (z.B. Schul- und Ausbildungsabschluss, Loslösung von der Primärfamilie, Ausbau der freundschaftlichen Beziehungen, Aufnahme intimer Beziehungen, Entwicklung der sexuellen Identität) erschwert oder verhindert und somit das Finden einer adäquaten Rolle im Erwachsenenalter beeinträchtigt.6 Dementsprechend geht eine BPS mit negativen Langzeitfolgen wie einem reduzierten physischen und psychischen Wohlbefinden, niedriger Lebensqualität und einem tiefen Funktionsniveau in den Bereichen Selbstwahrnehmung und Selbstfürsorge, Autonomie, Mobilität und Aktivität, Beziehungen zu Gleichaltrigen, Familienleben sowie soziale Unterstützung und Akzeptanz11,13,14 einher. Jugendliche mit einer BPS weisen grössere Funktionseinschränkungen auf als Jugendliche mit einer anderen Persönlichkeitsstörung, mit einer anderen psychischen Störung oder ohne Psychopathologie.9,12,13 Beispielsweise sind junge Erwachsene, welche bereits im Jugendalter an einer BPS erkrankten, 22 Mal häufiger arbeitslos und leben bis zu 15 Mal häufiger von einer Rente als junge Erwachsene ohne BPS.12 Dabei scheinen die psychosozialen Einschränkungen nicht nur für Jugendliche mit dem Vollbild einer BPS zu gelten, sondern auch für Jugendliche mit subklinischer Ausprägung der BPS.11 Auch wenn bei einem grossen Prozentsatz der betroffenen Personen eine Remission der BPS eintritt, bleiben eine verzerrte Selbstwahrnehmung und Beeinträchtigungen in den sozialen Fertigkeiten2 wie auch psychosoziale Einschränkungen oftmals über Jahre hinweg bestehen.15–18
Früherkennung und -behandlung der Borderline-Persönlichkeitsstörung
Die Diagnosestellung der BPS erfolgt heute noch immer häufig erst im Erwachsenenalter und somit Jahre nach der Erstmanifestation. Gründe dafür sind sich hartnäckig haltende Mythen, dass gewisse Züge einer BPS normativ für das Jugendalter und nicht Ausdruck einer pathologischen Persönlichkeitsentwicklung seien,5,19 dass die Persönlichkeit im Jugendalter noch zu instabil sei, um die Diagnose zuverlässig stellen zu können, oder dass Jugendliche vor einer befürchteten Stigmatisierung infolge der Diagnosestellung geschützt werden müssten.19 Die Forschung der letzten Jahre hat diese Annahmen widerlegt, sodass heute die BPS im Jugendalter als eine reliable und valide Diagnose angesehen werden kann.3,15
Die Früherkennung der BPS ist von grösster Wichtigkeit. Wird die BPS nicht frühzeitig erkannt und korrekt diagnostiziert, kann sie nicht adäquat behandelt werden. Eine Verzögerung der Diagnosestellung erhöht die Wahrscheinlichkeit inadäquater Behandlung und iatrogener Schäden, von Chronifizierung und schweren psychosozialen Langzeitfolgen.20 Dies verstärkt dann wiederum das Vorurteil aufseiten der Behandelnden und der Betroffenen, dass die BPS behandlungsresistent sei. Die Frühintervention hat zum Ziel, die Betroffenen bei der erfolgreichen Bewältigung der jugendtypischen Entwicklungsaufgaben zu unterstützen, um so Langzeitfolgen zu verringern oder zu verhindern. Da bereits eine subklinische Ausprägung der BPS mit deutlichen Einschränkungen der Lebensqualität und der Funktionsfähigkeit assoziiert ist,11 ist die Frühintervention spätestens ab 3–4 DSM-5-Kriterien indiziert. Die Frühintervention sollte sich also am Stadium der Erkrankung und nicht am Lebensalter der betroffenen Personen orientieren.5
Behandlung der Borderline-Psychopathologie im Jugendalter
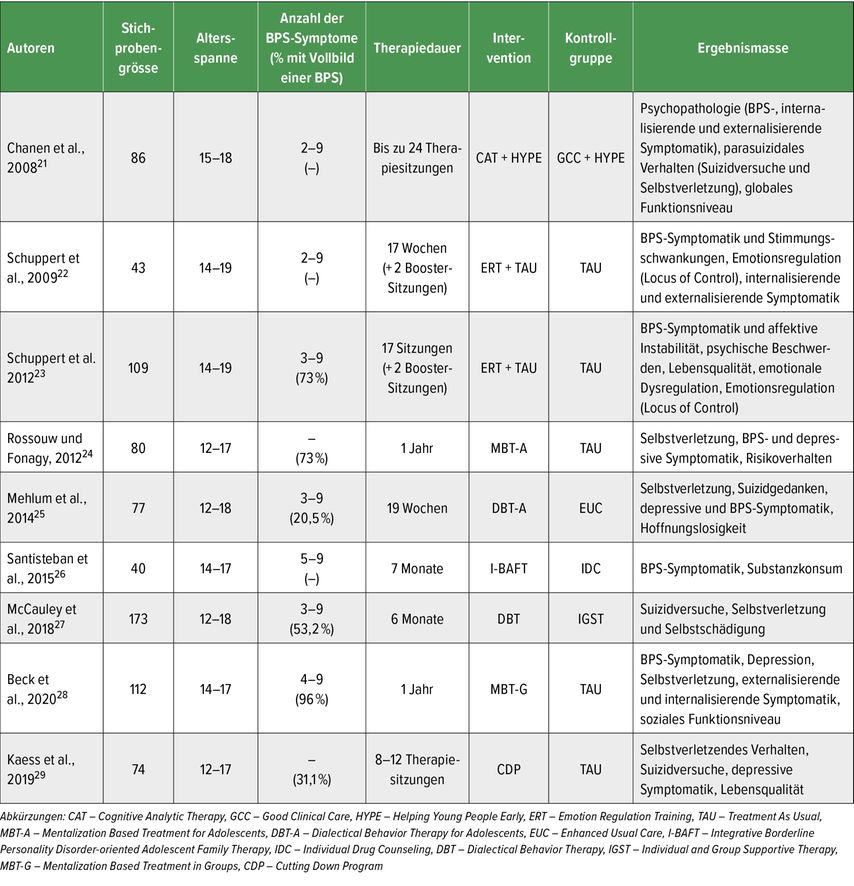
Während die Wirksamkeit der Psychotherapie zur Behandlung der BPS im Erwachsenenalter gut belegt ist, ist eine verstärkte Forschungsaktivität zur Untersuchung der Wirksamkeit der Behandlung der BPS im Jugendalter erst seit wenigen Jahren erkennbar. Tabelle 2 gibt einen Überblick über kontrolliert-randomisierte Studien zur Wirksamkeit psychotherapeutischer Interventionen bei jungen Menschen mit entweder subklinischer BPS-Symptomatik oder dem Vollbild einer BPS.
Tab. 2: Übersicht über randomisierte, kontrollierte Studien im Bereich der Behandlung von Borderline-Persönlichkeitsstörungen bei Jugendlichen
Diese Studien zeigen, dass die unterschiedlichen psychologischen Therapiemethoden zu einer deutlichen Reduktion der BPS-Symptomatik sowohl bei jungen Menschen mit subklinischer BPS-Symptomatik als auch dem Vollbild der BPS führen können, auch wenn nur in einigen Studien eine Überlegenheit der spezialisierten Therapiemethode gegenüber der aktiven Kontrollbedingung nachgewiesen werden konnte.24,25,27,29 Die Überlegenheit der spezialisierten Therapiemethode gegenüber der Kontrollbedingung zeigte sich vorwiegend in den Bereichen Selbstverletzung und Suizidalität, nicht aber in Bezug auf die übrigen BPS-Symptome wie Identitätsstörung, affektive und zwischenmenschliche Instabilität, Wut etc.24,25,27,29,30 Die als wirksam befundenen Therapiemethoden haben gemeinsam, dass sie alle hoch strukturiert und manualisiert sind und idealerweise noch Einzeltherapie mit familientherapeutischen Interventionen kombinieren. Wichtig ist anzumerken, dass auch die meisten Kontrollbedingungen aus relativ strukturierten, wenn auch meistens nicht manualisierten Behandlungen bestanden. Die Auswirkungen der Behandlung auf komorbide psychische Störungen, wie z.B. Depression und Substanzkonsum,21,24,28 sowie auf das Funktionsniveau wurden erst vereinzelt untersucht, zeigen aber insgesamt vielversprechende Ergebnisse.21 In Follow-up-Studien finden sich ausserdem erste Hinweise, dass die Behandlungserfolge auch über ein bis drei Jahre hinweg stabil sind.31,32 Während die spezialisierten Therapieprogramme von unterschiedlicher Dauer waren, ist es bemerkenswert, dass bereits Kurzzeitprogramme gute Effekte erzielten (z.B. deutliche Reduktion der Selbstverletzung).25,29 Zukünftige Studien sollten verstärkt die Wirksamkeit in Bezug auf die Verbesserung des Funktionsniveaus untersuchen und dabei in der Kontrollbedingung standardisierte Behandlungen verwenden. Weiterhin notwendig sind Therapievergleichsstudien sowie Untersuchungen der tatsächlich wirksamen Komponenten und zugrundeliegenden Wirkmechanismen. Auch zur Wirksamkeit von Psychopharmaka in der Behandlung von BPS im Jugendalter ist bisher wenig bekannt und entsprechende Studien sind notwendig.20
Herausforderungen und Ausblick
Trotz der Verfügbarkeit empirisch belegter wirksamer Behandlungen für Jugendliche mit BPS-Pathologie erhält erst eine Minderheit der Betroffenen rechtzeitig eine adäquate Behandlung.33 Die Gründe dafür sind vielfältig und sowohl aufseiten der betroffenen Jugendlichen und Familien (z.B. geringes hilfesuchendes Verhalten verbunden mit fehlendem Wissen und Angst vor Stigmatisierung) als auch im Gesundheitssystem selbst (z.B. mangelnde Umsetzung der Forschungsergebnisse in die Praxis, sich hartnäckig haltende Mythen hinsichtlich der Diagnosestellung im Jugendalter und der Behandelbarkeit der BPS im Allgemeinen, mangelnde Verfügbarkeit adäquater Angebote, zu hohe Kosten verfügbarer Angebote, Behandlungsstrukturen, die nicht den Bedürfnissen der Jugendlichen entsprechen) zu finden.34 Chancen liegen in einer frühen, systematischen Diagnostik von Persönlichkeitspsychopathologie, der Einführung von niederschwelligen Angeboten, die störungsspezifische Gegebenheiten (wie z.B. ein schwankendes Commitment, Suizidalität, komorbide Suchtproblematik) mit berücksichtigen, der Implementierung von Stadienmodellen, bei denen sich die Intervention am Schweregrad und der Persistenz der Symptomatik orientiert35 und so junge Menschen in einem frühen Krankheitsstadium nicht mit einer langen, intensiven Therapie überfordert werden, sowie der Nutzung digitaler Angebote, die den Bedürfnissen der Generation der «digital natives» entsprechen. Ziel muss es sein, den Zugang zu adäquater Behandlung zu erleichtern und die aktuell hohen Drop-out-Raten zu reduzieren.20,34
Literatur:
1 American Psychiatric Association: Diagnostic and Statistical Manual of Mental Disorders. 5th ed. Arlington, VA: American Psychiatric Publishing, 2013 2 Sharp C, Wall K: Personality pathology grows up: adolescence as a sensitive period. Curr Opin Psychol 2018; 21: 111-6 3 Videler AC et al.: A life span perspective on borderline personality disorder. Curr Psychiatry Rep 2019; 21(7): 51 4 Newton-Howes G, Clark LA, Chanen A: Personality disorder across the life course. Lancet 2015; 385(9969): 727-34 5 Chanen AM et al.: Diagnosis and treatment of borderline personality disorder in young people. Curr Psychiatry Rep 2020; 22(5): 25 6 Chanen AM, Thompson KN: The age of onset of personality disorders. In: de Girolamo G, McGorry PD, Sartorius N (editors): Age of Onset of Mental Disorders [Internet]. Cham: Springer International Publishing, 2019 [cited 2021 Jun 18]. 183-201. Available from: http://link.springer.com/10.1007/978-3-319-72619-9_10 7 Zanarini MC et al.: Prevalence of DSM-IV borderline personality disorder in two community samples: 6,330 English 11-year-olds and 34,653 American adults. J Pers Disord 2011; 25(5): 607-19 8 Cavelti M et al.: Heterogeneity of borderline personality disorder symptoms in help-seeking adolescents. Borderline Personal Disord Emot Dysregul 2021; 8(1): 9 9 Kaess M et al.: Axis I and II comorbidity and psychosocial functioning in female adolescents with borderline personality disorder. Psychopathology 2013; 46(1): 55-62 10 Johnson JG et al.: Personality disorders in adolescence and risk of major mental disorders and suicidality during adulthood. Arch Gen Psychiatry 1999; 56(9): 805 11 Kaess M et al.: Health related quality of life and psychopathological distress in risk taking and self-harming adolescents with full-syndrome, subthreshold and without borderline personality disorder: rethinking the clinical cut-off? Borderline Personal Disord Emot Dysregulation 2017; 4(1): 7 12 Hastrup LH et al.: Welfare consequences of early-onset borderline personality disorder: a nationwide register-based case-control study. Eur Child Adolesc Psychiatry [Internet] 2020 [cited 2021 Jul 2]; available from: http://link.springer.com/10.1007/s00787-020-01683-5 13 Chanen AM et al.: Adaptive functioning and psychiatric symptoms in adolescents with borderline personality disorder. J Clin Psychiatry 2007; 68(02): 297-306 14 Swales M et al.: Health related quality of life for young people receiving dialectical behaviour therapy (DBT): a routine outcome-monitoring pilot. SpringerPlus 2016; 5(1): 1137 15 Chanen A et al.: Borderline personality disorder in young people and the prospects for prevention and early intervention. Curr Psychiatry Rev 2008; 4(1): 48-57 16 Cohen P et al.: The children in the community study of developmental course of personality disorder. J Pers Disord 2005; 19(5): 466-86 17 Gunderson JG: Ten-year course of borderline personality disorder: psychopathology and function from the Collaborative Longitudinal Personality Disorders study. Arch Gen Psychiatry 2011; 68(8): 827-37 18 Winograd G et al.: Adolescent borderline symptoms in the community: prognosis for functioning over 20 years. J Child Psychol Psychiatry 2008; 49(9): 933-41 19 Sharp C: Bridging the gap: the assessment and treatment of adolescent personality disorder in routine clinical care. Arch Dis Child 2017; 102(1): 103-8 20 Chanen AM: Borderline personality disorder in young people: Are we there yet? J Clin Psychol 2015; 71(8): 778-91 21 Chanen AM et al.: Early intervention for adolescents with borderline personality disorder using cognitive analytic therapy: randomised controlled trial. Br J Psychiatry 2008; 193(6): 477-84 22 Schuppert HM et al.: Effectiveness of an emotion regulation group training for adolescents-a randomized controlled pilot study. Clin Psychol Psychother 2009; 16(6): 467-78 23 Schuppert HM et al.: Emotion regulation training for adolescents with borderline personality disorder traits: a randomized controlled trial. J Am Acad Child Adolesc Psychiatry 2012; 51(12): 1314-23.e2 24 Rossouw TI, Fonagy P: Mentalization-based treatment for self-harm in adolescents: a randomized controlled trial. J Am Acad Child Adolesc Psychiatry 2012; 51(12): 1304-13.e3 25 Mehlum L et al.: Dialectical behavior therapy for adolescents with repeated suicidal and self-harming behavior: a randomized trial. J Am Acad Child Adolesc Psychiatry 2014; 53(10): 1082-91 26 Santisteban DA et al.: The efficacy of two adolescent substance abuse treatments and the impact of comorbid depression: results of a small randomized controlled trial. Psychiatr Rehabil J 2015; 38(1): 55-64 27 McCauley E et al.: Efficacy of dialectical behavior therapy for adolescents at high risk for suicide: a randomized clinical trial. JAMA Psychiatry 2018; 75(8): 777 28 Beck E et al.: Mentalization-based treatment in groups for adolescents with borderline personality disorder: a randomized controlled trial. J Child Psychol Psychiatry 2020; 61(5): 594-604 29 Kaess M et al.: Effectiveness of a brief psychotherapeutic intervention compared with treatment as usual for adolescent nonsuicidal self-injury: a single-centre, randomised controlled trial. Eur Child Adolesc Psychiatry 2020; 29(6): 881-91 30 Kothgassner OD et al.: Efficacy of dialectical behavior therapy for adolescent self-harm and suicidal ideation: a systematic review and meta-analysis. Psychol Med 2021; 51(7): 1057-67 31 Mehlum L et al.: Long term effectiveness of dialectical behavior therapy versus enhanced usual care for adolescents with self-harming and suicidal behavior. J Child Psychol Psychiatry 2019; 60(10): 1112-22 32 Jørgensen MS et al.: Mentalization-based treatment in groups for adolescents with borderline personality disorder: 3- and 12-month follow-up of a randomized controlled trial. Eur Child Adolesc Psychiatry 2021; 30(5): 699-710 33 Chanen AM, Nicol K: Five failures and five challenges for prevention and early intervention for personality disorder. Curr Opin Psychol 2021; 37: 134-8 34 Wall K et al.: Barriers to care for adolescents with borderline personality disorder. Curr Opin Psychol 2021; 37: 54-60 35 Seiffert N et al.: Klinische Stadienmodelle in der Früherkennung und -behandlung der Borderline-Persönlichkeitsstörung. Psychotherapeut 2020; 65(5): 351-6
Das könnte Sie auch interessieren:
Blutbiomarker-Diagnostik in der klinischen Praxis: Anwendungsempfehlungen
Blutbasierte Biomarker (BBM) eröffnen neue Möglichkeiten für die frühzeitige Diagnostik der Alzheimererkrankung. Sie könnten die Identifikation von Patient:innen mit kognitiven ...
Optische Kohärenztomografie bei Multipler Sklerose – wie viel ist genetisch?
Mit der optischen Kohärenztomographie kann durch die Messung retinaler Schichtatrophie die neuroaxonale Schädigung bei Multipler Sklerose erfasst werden. Eine neue Studie gibt Einblick ...
APOE und Anti-Amyloid-Therapien: Genetik im klinischen Alltag
Mit der Zulassung der ersten krankheitsmodifizierenden Therapien hat ein Paradigmenwechsel in der Behandlung der Alzheimerkrankheit begonnen. Anti-Amyloid-Antikörper können den ...