Integral in onkologischer Behandlung – Entwicklung in Zeiten der Digitalisierung
Autor:innen:
Prof. Dr. phil. Alexander Wünsch, Dipl.-Psych., MME1
Natalie Röderer2
Beat Huber1
Prof. Dr. med. Adrian Ochsenbein1
1 Universitätsklinik für Medizinische Onkologie, Inselspital, Universität Bern
2 Klinik für Psychosomatische Medizin und Psychotherapie, Universitätsklinikum Freiburg, Medizinische Fakultät, Albert-Ludwigs-Universität Freiburg
Korrespondenz:
E-Mail: alexander.wuensch@insel.ch
Die Psychoonkologie konnte sich in den letzten Jahrzehnten als integraler Bestandteil der onkologischen Behandlung gut etablieren, was entsprechend in Behandlungsleitlinien in unterschiedlichen Gesundheitssystemen weltweit festgehalten wurde.1–4 Auch in der Schweiz wurden im Jahr 2014 Behandlungsleitlinien für die Psychoonkologie formuliert und seither überarbeitet. Die Leitlinien beschreiben die Forderung, dass «psychoonkologische Angebote alsintegraler Bestandteil in das Gesamtkonzept der onkologischen Therapie zu integrieren sind».5 Aktuell können nicht alle Krebspatient:innen mit entsprechender Indikation auch tatsächlich psychoonkologisch betreut werden. Die Digitalisierung bietet Chancen, diese Situation zu verbessern.
Keypoints
-
30% aller Krebspatient:innen sind so stark psychisch belastet, dass eine fachgerechte Betreuung indiziert ist.
-
Nicht alle belasteten Patient:innen werden derzeit erreicht. Digitale Möglichkeiten haben ein vielversprechendes Potenzial:
-
Die Erfassung belasteter Patient:innen und die anschliessende Weiterbetreuung können gut über ein elektronisches Screening umgesetzt werden.
-
Einige digitale Unterstützungsangebote unabhängig vom persönlichen Kontakt mit einer Fachperson sind auf dem Markt, jedoch mit widersprüchlicher Evidenz bezüglich Wirksamkeit.
-
Vielversprechend sind digitale Angebote, die den Zugang zu Fachpersonen erleichtern oder Unterstützung bei der Interaktion mit einer Fachperson anbieten.
Trotz der festen Etablierung von Rahmenvorgaben ist die psychoonkologische Versorgung bei Weitem noch nicht an dem Punkt, an dem sie sein sollte. Aus internationalen epidemiologischen Studien und systematischen Reviews ist bekannt, dass ca. 30% aller Patient:innen so stark psychisch belastet sind, dass eine Betreuung durch psychoonkologische Fachpersonen indiziert ist.6,7 Wenige Studien erfassen, inwieweit diese Personengruppe tatsächlich adäquat versorgt wird. So gibt es Versorgungslücken in ländlichen Gebieten8 oder auch bei Patient:innen mit Migrationshintergrund.9
Von einer Studie über die Inanspruchnahme psychoonkologischer Unterstützung wissen wir, dass ca. die Hälfte der hoch belasteten Patient:innen eine psychoonkologische Unterstützung ablehnt.10 Unter den ablehnenden Personen finden sich 2,5-mal mehr Männer als Frauen sowie Personen, die das Angebot nicht kennen oder sich unter dem Begriff «Psychoonkologie» wenig vorstellen können.10 Weiter gab es mehr Ablehner:innen von psychoonkologischer Unterstützung unter Personen, die die eigene Belastung weniger wahrnahmen oderschwierige Persönlichkeitsstrukturen aufwiesen.10 Doch gerade für diese Personengruppen wäre eine psychoonkologische Versorgung wichtig. Sie könnte Patient:innen unterstützen und das Behandlungsteam entlasten.
Die Frage stellt sich nun, wie sich die Psychoonkologie weiterentwickelt und so in die bestehende Versorgung integriert werden kann, dass möglichst alle, die klinisch relevant belastet sind, eine adäquate und wenn möglich zielgruppenspezifische Versorgung erhalten. Wir sehen Chancen in der Digitalisierung. Dies betrifft einerseits strukturelle Prozesse, aber auch neue Versorgungsformen mittels E-Health, wodurch Lücken in der Versorgung geschlossen werden können.11
Strukturelle Prozesse: psychosoziales Screening digital
Viele Schweizer Spitäler lassen sich nach den Kriterien der Deutschen Krebsgesellschaft (DKG) zertifizieren. In den aktuellen DKG-Zertifizierungs-Kriterien für onkologische Zentren soll seit 2023 jeder/jede Patient:in auf den Bedarf an psychoonkologischer Belastung gescreent werden,12 um möglichst allen belasteten Patient:innen eine Unterstützung zukommen zu lassen. Neu ist, dass ein Nachweis erbracht werden muss, dass alle Patient:innen gescreent wurden, mindestens jedoch eine Quote von 65%.12 Die Umsetzung dieser Vorgabe ist für viele Zentren eine Herausforderung, da organisationale Strukturen und Ressourcen zur Verfügung gestellt werden müssen.
Best-Practice-Beispiele geben Ideen vor, wie diese grosse Herausforderung bewältigt werden kann:13 So wird empfohlen, das Screening in den Prozess der stationären Aufnahme durch Pflegefachkräfte zu integrieren und elektronisch zu erfassen. Studien konnten nachweisen, dass das Screening genauso gut elektronisch wie analog auf Papier durchgeführt werden kann.14 In einigen Spitälern der Schweiz werden derzeit Klinikinformationssysteme neu etabliert, die von technischer Seite her zulassen, dass das psychosoziale Screening unproblematisch integriert wird. Diverse organisatorische Fragen des Anordnens und Weiterleitens sind noch offen, genauso wie die Bereitstellung ausreichender psychoonkologischer Ressourcen, um sämtliche positiv gescreente Patient:innen adäquat zu versorgen.
E-Health-Versorgung mit und ohne Kontakt zu einer Fachperson
E-Health im Sinne von Gesundheitsdiensten, die Informations- und Kommunikationstechnologien nutzen,15 bietet weitere vielversprechende Möglichkeiten, die psychoonkologische Versorgung flexibler zu gestalten und Lücken zu schliessen.11 Es gibt bei E-Health die Möglichkeiten, dass die Programme eigenständig ohne Kommunikation mit einer Fachperson stattfinden oder aber die digitalen Mittel in Interaktion mit einer Fachperson eingesetzt werden.
E-Health ohne Kontaktzu einer Fachperson
In einem selbstgeleiteten Programm zur Stressminimierung konnte beispielsweise gezeigt werden, dass über die Bereitstellung von Wissen, Übungen und Entspannungsangeboten die Belastung von Patient:innen reduziert werden konnte, zumindest bei einer selbst selektierten Patient:innengruppe.16 Weitere Angebote werden in Zukunft zeigen, inwiefern Angst- oder Depressionswerte bei Patient:innen über digitale Angebote reduziert werden können.16
Die Evidenzlage bei E-Health-Interventionen, die ohne die Unterstützung von Fachpersonal durchgeführt werden, ist nicht eindeutig.17 Ein Grund könnte die Relevanz des Beziehungsfaktors sein. In der Psychotherapieforschung stellt die Beziehung zwischen Patient:in und Behandler:in einen zentralen Wirkfaktor für den psychotherapeutischen Erfolg dar.18,19 In einer digitalen Anwendung, die unabhängig von einer menschlichen Interaktion ist, kann dieser Aspekt kaum umgesetzt werden. Inwieweit beispielsweise digitale Chatbots diesen Umstand des Beziehungsfaktors kompensieren könnten, wird sich in Zukunft zeigen.20
E-Health in Interaktionmit einer Fachperson
Die Evidenzlage ist klarer, wenn bei E-Health-Anwendungen eine Interaktion mit Gesundheitspersonal stattfindet.21 In fünf systematischen Übersichtsarbeiten sowie 28 RCT wurde die Wirksamkeit hinsichtlich Lebensqualität, psychosozialer Belastung, Depressivität, Angst und Fatigue sowie Schmerz und sexueller Funktionsstörungen beurteilt.1 Die Wirksamkeit konnte am deutlichsten für Lebensqualität bestätigt werden, sodass in der S3-Leitlinie Psychoonkologie eine Empfehlung mit Evidenzgrad B ausgesprochen wird.1 Diese Interventionen haben ein grosses Potenzial, wirksam in die psychoonkologische Versorgung integriert zu werden.22 Es wird daher auch ein grosses Potenzial darin gesehen, auf bestehende Versorgungskontexte zurückzugreifen und diese mittels digitaler Angebote besser zugänglich zu machen.23 Dies ist insbesondere relevant, wenn weiterhin ein Teil der Betroffenen keine psychoonkologische Unterstützung erhält.10,24
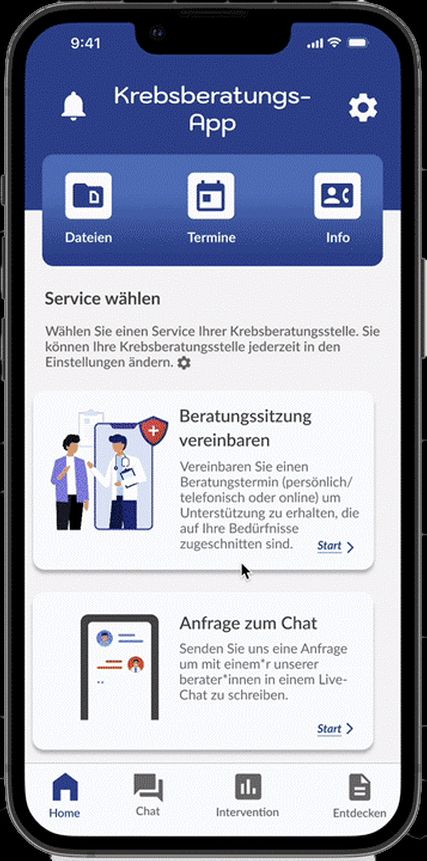
Abb. 1: Modellversion der Krebsberatungs-App, die den Zugang zur psychosozialen Unterstützung erleichtern soll
Einen Ansatz bildet eine App, die den Zugang zu Versorgung erleichtern und niederschwellig Informationen sowie Interventionen zur Verfügung stellen soll. So sollen mittels einer Krebsberatungs-App bislang unterversorgte Personen besser erreicht und die bestehende Versorgung soll flexibler gestaltet werden. Fundierte Informationen, niedrigschwellige Beratung sowie psychosoziale Interventionen sollen bereitgestellt werden (Abb. 1).25
Ein ähnliches Ziel wird im Projekt zur Entwicklung einer Angehörigen-App verfolgt. Angehörige von Krebspatient:innen sind zum Teil noch stärker belastet als Patient:innen26 und kommen in der Versorgung oftmals zu kurz.27 Die auf die Bedürfnisse der Zielgruppe abgestimmten Inhalte der App sollen ebenso fundierte Informationen bereitstellen und niederschwellige Unterstützungsmöglichkeiten anbieten.
Fazit
Die Psychoonkologie konnte sich als integraler Bestandteil der Onkologie in Behandlungsleitlinien etablieren. Inwieweit alle belasteten Patient:innen adäquat versorgt werden können, bleibt offen. Im Moment gibt es viele Prozesse, um neue Behandlungsangebote zu etablieren und die Chancen der allgemeinen Digitalisierung in Behandlungskonzepte zu integrieren.
Gleichwohl ist die Psychoonkologie gefordert, beim momentanen Kostendruck im Gesundheitswesen ihre Stellung zu wahren und vorhandene Ressourcen nach Indikation und Verteilungsgerechtigkeit gut einzusetzen. Innovative Ansätze im Bereich der Digitalisierung bieten eine vielversprechende Perspektive, eine gerechte und ganzheitliche Versorgung von Krebspatient:innen und deren Angehörigen zu ermöglichen.
Literatur:
1 Deutsche Krebsgesellschaft e.V. (DKG): S3-Leitlinie Psychoonkologische Diagnostik, Beratung und Behandlung von erwachsenen Krebspatient:innen. Published 2023. Abgerufen am 3.6.2024. Online unter https://register.awmf.org/de/leitlinien/detail/032-051OL 2 Cancer Australia: Clinical guidance for responding to suffering in adults with cancer. 2014. Abgerufen am 3.6.2024. Online unter https://www.canceraustralia.gov.au/resources/clinical-practice-guidelines?field_guideline_topic_target_id=64 3 National Comprehensive Cancer Network® (NCCN): Clinical Practice Guidelines in Oncology (NCCN Guidelines®). 2024. Abgerufen am 3.6.2024. Online unter https://www.nccn.org/guidelines/category_3 4 Canadian Association of Psychosocial Oncology (CAPO): Standards of psychosocial health services for persons with cancer and their families. 2010. Abgerufen am 3.6.2024. Online unter https://www.capo.ca/guidelines 5 Schweizerische Gesellschaft für Psychoonkologie: Leitlinien zur psychoonkologischen Betreuung von erwachsenen Krebskranken und ihren Angehörigen. SGPO 2023. Abgerufen am 3.6.2024. Online unter https://www.psychoonkologie.ch/storage/app/media/downloads/2024_SGPO_Leitlinien.pdf 6 Mehnert A et al.: Four-week prevalence of mental disorders in patients with cancer across major tumor entities. J Clin Oncol 2014; 32(31): 3540-6 7 Mitchell AJ et al.: Prevalence of depression, anxiety, and adjustment disorder in oncological, haematological, and palliative-care settings: a meta-analysis of 94 interview-based studies. Lancet Oncol 2011; 12(2): 160-74 8 Zimmermann-Schlegel V et al.: Accessibility, availability, and potential benefits of psycho-oncology services: the perspective of community-based physicians providing cancer survivorship care. Oncologist 2017; 22(6): 719-27 9 Singer S et al.: Awareness and use of psychosocial care among cancer patients and their relatives - a comparison of people with and without a migration background in Germany. J Cancer Res Clin Oncol 2023; 149(5): 1733-45 10 Pichler T et al.: Factors associated with the decline of psychological support in hospitalized patients with cancer. Psychooncology 2019; 28(10): 2049-59 11 Penedo FJ et al.: The increasing value of eHealth in the delivery of patient-centred cancer care. Lancet Oncol 2020; 21(5): e240-51 12 OnkoZert GmbH: Zertifizierungssysteme – Onkologische Zentren. 2024. Abgerufen am 6.6.2024. Online unter https://www.onkozert.de/system/onkologische-zentren/ 13 Stengel A et al.: Best Practice: psychoonkologisches Screening an Comprehensive Cancer Centers. Forum (Genova) 2021; 36(4): 278-83 14 Schaeffeler N et al.: Assessing the need for psychooncological support: screening instruments in combination with patients’ subjective evaluation may define psychooncological pathways. Psychooncology 2015; 24(12): 1784-91 15 Aceto G et al.: The role of information and communication technologies in healthcare: taxonomies, perspectives, and challenges. J Netw Comput Appl 2018; 107: 125-54 16 Urech C et al.: Web-based stress management for newly diagnosed patients with cancer (STREAM): a randomized, wait-list controlled intervention study. J Clin Oncol 2018; 36(8): 780 17 Shaffer KM et al.: Digital health and telehealth in cancer care: a scoping review of reviews. Lancet Digit Health 2023; 5(5): e316-27 18 Orlinsky DE et al.: Process and outcome in psychotherapy: noch einmal. Published online 1994 19 Cuijpers P et al.: The role of common factors in psychotherapy outcomes. Annu Rev Clin Psychol 2019; 15: 207-31 20 Schläpfer S et al.: Engagement with a relaxation and mindfulness mobile app among people with cancer: exploratory analysis of use data and self-reports from a randomized controlled trial. JMIR Cancer 2024; 10(1): e52386 21 Qin M et al.: Effect of mobile phone app-based interventions on quality of life and psychological symptoms among adult cancer survivors: systematic review and meta-analysis of randomized controlled trials. J Med Internet Res 2022; 24(12): e39799 22 Springer F, Mehnert-Theuerkauf A: Content features and its implementation in novel app-based psycho-oncological interventions for cancer survivors: a narrative review. Curr Opin Oncol 2022; 34(4): 313-9 23 Jensch E: Integrierte Versorgungsmodelle neu gedacht. In: Zukunft der Gesundheitsversorgung: Vorschläge und Konzepte aus Perspektive der stationären Leistungserbringer. Wiesbaden: Springer, 2021. 53-62 24 Weis J et al.: Psychosocial distress and utilization of professional psychological care in cancer patients: an observational study in National Comprehensive Cancer Centers (CCCs) in Germany. Psychooncology 2018; 27(12): 2847-54 25Krebsberatungs-App. Abgerufen am 20.6.2024. Online unter https://www.krebsberatungs-app.de/ 26 Preisler M, Goerling U: Angehörige von an Krebs erkrankten Menschen. Onkol 2016; 22(5): 336-41 27 Chong E et al.: Systematic review of caregiver burden, unmet needs and quality-of-life among informal caregivers of patients with pancreatic cancer. Support Care Cancer 2023; 31(1): 74
Das könnte Sie auch interessieren:
Highlights zu Lymphomen
Assoc.Prof. Dr. Thomas Melchardt, PhD zu diesjährigen Highlights des ASCO und EHA im Bereich der Lymphome, darunter die Ergebnisse der Studien SHINE und ECHELON-1
ASH 2020 – Highlights zu den aggressiven Lymphomen
Highlight-Themen der virtuellen ASH-Jahrestagung im Dezember 2020 waren an erster Stelle die Immunonkologika in all ihren Variationen, aber auch Beispiele für innovative Sequenztherapien ...
Aktualisierte Ergebnisse für Blinatumomab bei neu diagnostizierten Patienten
Die Ergebnisse der D-ALBA-Studie bestätigen die Chemotherapie-freie Induktions- und Konsolidierungsstrategie bei erwachsenen Patienten mit Ph+ ALL. Mit einer 3-jährigen ...