<p class="article-intro">Die Rekonstruktion nach inneren Hemipelvektomien sollte immer individuell dem Krankheitsstadium und den Patientenbedürfnissen angepasst werden. 3D-gedruckte Individualimplantate des Beckens stellen trotz der hohen Kosten einen wesentlichen Fortschritt in der extremitätenerhaltenden Chirurgie von ausgedehnten Beckensarkomen dar. Durch die Verwendung von patientenspezifischen Schnittblöcken werden sowohl eine sehr exakte Tumorresektion als auch eine passgenaue Implantation mit hoher Primärstabilität und sekundärer Osseointegration erreicht. Die Rekonstruktion des Hüftgelenkes mit anatomischem Drehzentrum vermindert die mechanischen Komplikationen und verbessert die funktionellen Resultate im Vergleich zu Sattel- und Sockelprothesen im bisher bekannten kurzfristigen klinischen Verlauf. Selbstverständlich müssen die mittel- und langfristigen Resultate dieser neuen Implantatgeneration weiter untersucht werden.</p>
<hr />
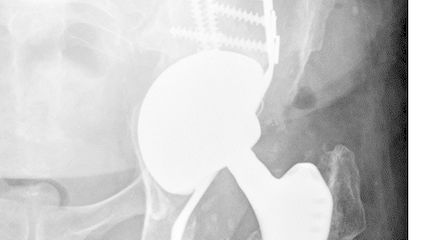
<p class="article-content"><p>Primäre maligne Knochentumoren sind mit einer Inzidenz von 0,8–1/100 000 sehr seltene Tumoren. Die häufigsten Lokalisationen sind mit 30 % die unteren Extremitäten, gefolgt vom Becken mit 16 % und den oberen Extremitäten mit 11 % .<sup>1</sup><br /> Die chirurgische Behandlung von Sarkomen des Beckens ist komplex und komplikationsträchtig. Dies betrifft sowohl die Tumorresektion als auch die Rekonstruktion der Knochen- und Weichteilstrukturen und ist durch die komplexe dreidimensionale Anatomie des knöchernen Beckens mit multiplen Muskelursprüngen und -ansätzen sowie die enge Lagebeziehung zu den neurovaskulären Strukturen und den intrapelvinen und abdominellen Organen bedingt.<br /> Bei Beckensarkomen wird, wann immer möglich, eine R0-Resektion angestrebt. Die Tumorresektionen des knöchernen Beckens, die sogenannten Hemipelvektomien, wurden bereits 1978 von Enneking und Dunham klassifiziert.<sup>2</sup> Typ I beschreibt die Resektion des Os ilium, Typ II die periacetabuläre Resektion, Typ III die Resektion des Os pubis und des Os ischium und Typ IV eine Resektion durch die Massa lateralis des Os sacrum.<sup>2</sup><br /> Bei ausgedehntem Tumorbefall des Beckens war früher häufig eine externe Hemipelvektomie, d.h. eine einseitige Becken- Bein-Amputation, notwendig, um Sarkome des Beckens kurativ behandeln zu können. Heutzutage wird dagegen üblicherweise eine extremitätenerhaltende interne Hemipelvektomie angestrebt.<sup>3</sup> Die externe Hemipelvektomie hat heute noch ihre Berechtigung, wenn mit anderen Methoden eine adäquate onkologische Resektion nicht möglich ist oder neurovaskuläre Strukturen nicht mehr rekonstruierbar sind.<sup>4</sup><br /> Einen Zwischenweg stellt die Hüftverschiebeplastik dar, bei der das proximale Femur, welches gegebenenfalls auch endoprothetisch ersetzt wurde, an das Sakrum oder den verbliebenen Anteil des Os ilium angenähert wird. Eine Rekonstruktion des Hüftgelenkes erfolgt bei dieser Operation nicht. Zur Stabilisierung des erzeugten Neo-Gelenkes kann das proximale Femur mit einem Kunststoffnetz z.B. aus Polypropylen in Form einer Kapselrekonstruktion fixiert werden.<sup>5</sup> Anwendung findet diese Technik insbesondere in Situationen, in denen eine adäquate Tumorresektion in Form einer internen Hemipelvektomie zwar erreichbar ist, eine Rekonstruktion des Beckens aufgrund des ausgedehnten Knochenverlustes insbesondere nach Typ-I/IV-Resektionen aber nicht möglich ist. Durch die fehlende Artikulation und die nicht unerhebliche Beinlängendifferenz sind die Funktion und Mobilität jedoch deutlich eingeschränkt.<sup>3</sup><br /> Auch wenn das primäre Ziel der chirurgischen Behandlung von Beckensarkomen die vollständige Tumorresektion ist, um eine Heilung der Tumorerkrankung zu erreichen, besteht trotz des ausgedehnten chirurgischen Eingriffs gleichzeitig der Anspruch, eine funktionelle untere Extremität zu erhalten.<sup>6</sup> Idealerweise sollte zu diesem Zweck eine möglichst anatomische Rekonstruktion des Beckens und des Hüftgelenkes unter Erhalt der natürlichen Biomechanik erreicht werden.<br /> Aufgrund der Fortschritte der Bildgebung mit hochauflösender MRT- und CTDiagnostik sowie Möglichkeiten der Bildfusion aus beiden Modalitäten kann die Tumorresektion heutzutage sehr genau geplant werden. Mithilfe der 3D-Bildgebung können individuelle Schnittlehren angefertigt werden, um die präoperative Planung mit hoher Präzision umzusetzen und die Einhaltung der geplanten Resektionsabstände zu gewährleisten. Eine exakte Durchführung der Resektion vereinfacht ausserdem die Rekonstruktion des entstandenen Knochendefektes.<sup>7</sup></p> <h2>Biologische Rekonstruktion</h2> <p>Die Wahl des Rekonstruktionsverfahrens wird wesentlich durch das Ausmass und die Lokalisation der Tumorresektion bestimmt. Bei limitierten Typ-I- und Typ- III-Hemipelvektomien kann der ossäre Defekt durch Knochen biologisch rekonstruiert werden. Hierfür stehen Auto- und Allografts zur Verfügung. Als Autografts bieten sich bei kleineren Defekten der gegenseitige Beckenkamm oder ein vaskularisiertes oder nicht vaskularisiertes Fibulatransplantat an.<sup>8</sup> Bei grösseren Defekten kann der resezierte Knochen nach extrakorporaler Bestrahlung reimplantiert werden. Das Verfahren ist onkologisch sicher und der reimplantierte Knochen passt sich optimal in die lokale Anatomie ein. Studien haben keine erhöhte Lokalrezidivrate im reimplantierten Knochen nachweisen können.<sup>9, 10</sup> Nachteilig ist jedoch, dass eine histologische Beurteilung des Resektates in Bezug auf die Resektionsränder und den Regressionsgrad nach Chemo- oder Radiotherapie nicht möglich ist. Zudem werden die biomechanischen Eigenschaften des Materials durch die hoch dosierte Bestrahlung vermindert.<sup>9</sup> Alternativ können für eine biologische Rekonstruktion Allografts eingesetzt werden, die von Knochenbanken angeboten werden. Aufgrund der individuell sehr unterschiedlichen Formgebung des Beckenknochens ist die anatomisch korrekte Einpassung von Allografts in den Knochendefekt oft schwierig. Insbesondere bei sehr grossen Knochendefekten bis hin zu Beckenteilersätzen bei ausgedehntem Tumorbefall wird hierdurch die ohnehin langsame und begrenzte Einheilung negativ beeinflusst.<sup>11</sup></p> <h2>Tumorendoprothesen</h2> <p>Tumorendoprothesen ermöglichen eine Rekonstruktion des Hüftgelenkes und bieten als modulare Implantate vielfältige Möglichkeiten zur Anpassung an die individuelle anatomische Situation nach einer Beckentumorresektion. So können die Länge und die Verankerung der Prothese im Femurschaft den individuellen Gegebenheiten angepasst werden. Zudem bieten die Prothesen die Möglichkeit, Muskeln und Sehnen an der Prothese zu fixieren, was entscheidend für die Stabilität und die Funktion des Hüftgelenkes ist. Eine wesentliche Schwierigkeit der endoprothetischen Versorgung nach inneren Hemipelvektomien stellt jedoch die stabile und dauerhafte Anbindung der Prothesen an das verbliebene Os ilium oder Os sacrum dar.</p> <p>Die bereits 1979 zur Behandlung von acetabulären Knochendefekten nach periprothetischen Infekten entwickelte Sattelprothese wird ohne eine intraossäre Verankerung mit dem verbliebenen Beckenknochen verbunden. Zur Stabilisierung kommen Knocheninterponate oder Weichteilrekonstruktionen zur Anwendung.<sup>12</sup> Das ursprüngliche Rotationszentrum wird üblicherweise kranialisiert und medialisiert, was einen negativen Einfluss auf die Hüftgelenksfunktion, insbesondere die Flexion und die Abduktionskraft, hat.<sup>12, 13</sup> Daher sind die Patienten oft auf die Verwendung wenigstens eines Gehstockes angewiesen.<sup>12, 13</sup> Wegen der hohen lokalen Belastungen und Scherkräfte kam es besonders in der ersten Generation der Sattelprothesen häufig zu Implantatmigrationen, periprothetischen Frakturen und Dislokationen.<sup>12, 14</sup></p> <p>Sockelprothesen sehen im Gegensatz zu Sattelprothesen bereits primär eine ossäre Verankerung vor. Durch die kontinuierliche Weiterentwicklung der Prothesen und die Verwendung von Dual-Mobility- Pfannen konnten die mechanischen Komplikationen wesentlich verringert und die funktionellen Resultate verbessert werden.<sup>14, 15</sup> Problematisch bleibt jedoch weiterhin die Fixation der Prothesen im Beckenknochen bei Typ-I-Hemipelvektomien mit totaler oder subtotaler Resektion des Os ileum und Hemipelvektomien Typ IV. So zeigte eine Studie von Sanders et al.<sup>16</sup> eine Rate an mechanischen Komplikationen von 70 % und eine Versagerrate von 30 % innerhalb von 50 Monaten bei Fixation von Sockelprothesen im Os sacrum.</p> <h2>Individuelle 3D-gedruckte Implantate</h2> <p>Seit einigen Jahren stehen 3D-gedruckte Individualimplantate aus Titan zur Verfügung, die die ursprüngliche ossäre Formgebung des Beckenknochens wiederherstellen (Abb. 1). In Kombination mit einer Hüfttotalendoprothese ermöglicht dies eine weitestgehend anatomische Rekonstruktion des Beckens und des Hüftgelenkes mit einem physiologischen Drehzentrum und einer ausgeglichenen Beinlänge. Zudem können Refixationspunkte für die Weichteile wie Muskeln, Sehnen und Faszien geplant und in das Design des Implantates einbezogen werden. Hierdurch lassen sich mechanische Komplikationen wie Implantatlockerungen und Hüfttotalendoprothesen-Luxationen vermindern und das funktionelle Resultat nach ausgedehnten Tumorresektionen des Beckens kann verbessert werden.<sup>7</sup> Neben der individuellen Formanpassung des Implantates anhand der präoperativen Schnittbildgebung können auch die Materialeigenschaften wie Legierung, Elastizität und Porosität an die lokalen Gegebenheiten angepasst werden. So können die ossäre Integration des Implantates und die Langzeitstabilität optimiert werden.<sup>7, 17</sup><br /> Die präoperative Planung eines 3D-gedruckten Individualimplantates ist komplex und zeitintensiv und verlangt eine intensive Zusammenarbeit zwischen Tumorchirurgen und Design-Team. Zunächst werden durch den Chirurgen die Grenzen und Ebenen der Tumorresektion und der Zugangsweg definiert. Anhand dieser Vorgaben erstellt das Design-Team sowohl patientenspezifische Schnittblöcke für die Tumorresektion als auch das Implantat selbst einschliesslich der passenden Bohrschablonen für die Schraubenfixation. Die patientenspezifischen Schnittblöcke ermöglichen eine knöcherne Resektion, die exakt der präoperativen Planung entspricht, und stellen sowohl die korrekten Resektionsgrenzen als auch die Passgenauigkeit von Knochenresektion und Individualimplantat sicher.<sup>18, 19</sup> Hierdurch werden eine hohe Primärstabilität und ein Einwachsen des angrenzenden Knochens in das trabekuläre Implantat gewährleistet.<sup>19-21</sup><br /> Die Dauer vom Beginn der Planung bis zur Erstellung von Schnittblöcken, Bohrschablonen und Implantat beträgt circa 6 Wochen, was die Anwendung dieser Implantate auf zeitlich gut planbare Tumorresektionen mit präoperativer Radio- oder Chemotherapie und langsam wachsende Low-Grade-Sarkome limitiert. Als Nachteil sind ausserdem die erheblichen Kosten der Beckenindividualimplantate von CHF 16 000.– bis 22 000.– anzusehen.<br /> Tumorresektion und Rekonstruktion werden meist einzeitig durchgeführt.<sup>6</sup> Aufgrund der sehr guten Passgenauigkeit des Implantates ist üblicherweise keine zusätzliche Defektauffüllung mit einem Knochentransplantat notwendig, sodass hiermit zusammenhängende Komplikationen und die Entnahmemorbidität entfallen.<br /> Durch die anatomische Rekonstruktion des Beckens und des Hüftgelenkes unter Erhalt der Beinlänge ist die Weichteildeckung bei ausgedehnten Tumorresektionen komplex. Dies erfordert häufig eine plastische Weichteildeckung mit lokalen oder freien Lappenplastiken, was wiederum mit einer entsprechenden Verlängerung der Operationszeit und einem Anstieg des Komplikationsrisikos einhergeht. Zusätzlich erfordert die enge Lagebeziehung der Tumorresektionen zu neurovaskulären Strukturen und viszeralen Organen häufig den Einbezug weiterer chirurgischer Disziplinen. Es ist daher unabdingbar, dass diese Tumoroperationen von gut eingespielten, interdisziplinären Teams durchgeführt werden, was diese Operationen auf interdisziplinäre Sarkomzentren begrenzt.<br /> Da individuelle 3D-gedruckte Beckenimplantate erst seit einigen Jahren verfügbar sind, sind sowohl die Studienlage als auch die individuelle Erfahrung mit diesen Implantaten begrenzt. In der eigenen Klinik haben wir bisher 6 dieser Implantate eingesetzt. Erste Studienergebnisse zeigen, dass die Hoffnungen, mit diesen Implantaten bessere funktionelle Ergebnisse zu erreichen und mechanische Komplikationen, wie Hüft-TP-Luxationen, zu vermeiden, berechtigt zu sein scheinen. So zeigen sich in den ersten Fallserien geringere Raten mechanischer Komplikationen wie z.B. Luxationen, als dies bei Sattelund Sockelprothesen beschrieben wurde.<sup>13, 15, 19, 22</sup> Vergleichende Studien liegen jedoch noch nicht vor. Ungelöst bleibt das Problem hoher Infektionsraten, die bei individuellen Beckenersatzprothesen vergleichbar mit denen nach Sattel- und Sockelprothesen sind. Die Infektionsraten liegen bei allen Verfahren zwischen 20 % und 32 % .<sup>13, 19, 22, 23</sup> Dies deckt sich mit der eigenen Erfahrung. Bei den 6 bisher durchgeführten Implantationen in unserer Klinik zeigten sich im kurzfristigen Verlauf über bisher maximal 42 Monate keine mechanische Komplikation und eine tiefe Infektion. Letztere konnte mit mehrmaligen Débridements und einer Antibiotikatherapie erfolgreich behandelt werden, ohne das Implantat selbst revidieren zu müssen. Wesentlicher Vorteil der individuellen Beckenersatzprothesen sind unserer Meinung nach die entscheidend besseren funktionellen Resultate bei früherer Mobilisation der Patienten. In unserem Nachbehandlungsschema erreichen die Patienten nach ca. 4 Monaten die Vollbelastung. Bei allen bisher operierten Patienten konnte eine vollständig stockfreie Mobilisation erreicht werden. Dies entspricht den bisher vorliegenden Ergebnissen von Studien, in denen gute funktionelle Resultate mit einem MSTS-Score von 72–76 % erreicht wurden. Im Vergleich hierzu liegt der MSTS-Score nach der Implantation von Sattel- und Sockelprothesen zwischen 47 % und 70 % , wobei die Sockelprothesen die besseren Resultate zeigen.<sup>13, 23</sup></p> <p><img src="/custom/img/files/files_datafiles_data_Zeitungen_2018_Leading Opinions_Ortho_1804_Weblinks_lo_ortho_1804_s31_abb1.jpg" alt="" width="1419" height="2506" /></p></p>
<p class="article-footer">
<a class="literatur" data-toggle="collapse" href="#collapseLiteratur" aria-expanded="false" aria-controls="collapseLiteratur" >Literatur</a>
<div class="collapse" id="collapseLiteratur">
<p><strong>1</strong> Kraywinkel K: Onkologe 2018; 24(3): 192-8 <strong>2</strong> Enneking WF, Dunham WK: J Bone Joint Surg Am 1978; 60(6): 731- 46 <strong>3</strong> Guder WK et al: Chirurg 2015; 86(10): 993-1003; quiz 1004 <strong>4</strong> Guder WK et al.: BMC Musculoskelet Disord 2015; 16: 33 <strong>5</strong> Gebert C et al.: J Surg Oncol 2011; 103(3): 269-75 <strong>6</strong> Rudert M et al.: Oper Orthop Traumatol 2012; 24(3): 196- 214 <strong>7</strong> Staats K, Windhager R: Jatros Orthopädie & Traumatologie Rheumatologie 2018; 4: 27-29 <strong>8</strong> Traub F et al.: Sarcoma 2013; 2013: 745360 <strong>9</strong> Wafa H et al.: Bone Joint J 2014; 96-B(10): 1404-10 <strong>10</strong> Hong AM et al.: Ann Oncol 2013; 24(10): 2676-80 <strong>11</strong> Delloye C et al.: J Bone Joint Surg Am 2007; 89(3): 579-87 <strong>12</strong> Cottias P et al.: J Surg Oncol 2001; 78(2): 90-100 <strong>13</strong> Jansen JA et al.: Clin Orthop Relat Res 2013; 471(1): 324-31 <strong>14</strong> Brown TS et al.: Bone Joint J 2018; 100-B(1 Supple A): 22-30 <strong>15</strong> Bus MP et al.: Clin Orthop Relat Res 2017; 475(3): 686-95 <strong>16</strong> Sanders PTJ et al.: Sacral anchoring of the LUMiC prosthesis after combined peri-acetabular and complete iliac wing resections: poor clinical outcome. EMSOS 2018, Amsterdam <strong>17</strong> Wang H et al.: J Mech Behav Biomed Mater 2018; 88: 488-96 <strong>18</strong> Cartiaux O et al: Ann Biomed Eng 2014; 42(1): 205-13 <strong>19</strong> Liang H et al.: Bone Joint J 2017; 99-B(2): 267- 75 <strong>20</strong> Wang Z et al.: J Alloys Compd 2017; 717: 271-85 <strong>21</strong> Gouin F et al.: Sarcoma 2014; 2014: 842709 <strong>22</strong> Sun W et al.: J Arthroplasty 2011; 26(8): 1508-13 23</p>
</div>
</p>