„Missed injuries“ beim polytraumatisierten Patienten
Autor:
Ass. Prof. Priv.-Doz. Dr. Paul Puchwein
Universitätsklinik für Orthopädie und Traumatologie, Medizinische Universität Graz
E-Mail: paul.puchwein@medunigraz.at
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Übersehene Verletzungen bei Polytraumapatienten sind nicht selten Inhalt späterer Schlichtungs- und Gerichtsverfahren. Dieser Übersichtsartikel soll Aufschluss über Häufigkeit, Art und Relevanz dieser „missed injuries“ bei Mehrfachverletzten geben.
Keypoints
-
Etwa 4–10% der Verletzungen beim polytraumatisierten Patienten werden trotz eFAST, Polytrauma-CT, „primary survey“ und „secondary survey“ nicht entdeckt.
-
Ein „tertiary survey“ sollte am wachen Patienten durchgeführt werden und kann die Rate an übersehenen Verletzungen weiter senken.
-
Weitere 1% der Verletzungen werden erst nach der Entlassung entdeckt.
-
Muskuloskelettale Verletzungen der Extremitäten werden am häufigsten übersehen.
-
Die Gefahr, Verletzungen zu übersehen, ist höher bei Suizidpatienten, Patienten mit GCS <13, Fußgängerverletzungen, Sturz aus großer Höhe und Kfz-Insassen.
-
Bis zu 10% der Verletzungen werden im initialen Polytrauma-CT nicht erkannt.
Behandlungsrelevant oder nicht? Diese Frage stellen wir uns, wenn es um die Analyse von übersehenen Verletzungen („missed injuries“, MI) bei polytraumatisierten Patienten geht. Pfeifer und Pape haben sich bereits 2008 über fehlende Definitionen von MI und daraus resultierend mangelnde Standardisierung von Studien zu dem Thema beklagt (siehe auch Abb. 1).1 Aus diesem Dilemma resultiert eine Streuung der MI-Inzidenz von 1% bis fast 40%. Die entscheidende Rate an behandlungsrelevanten MI dürfte aber tatsächlich im höheren einstelligen bis niedrigen zweistelligen Prozentbereich liegen. Dieser Inzidenzbereich ist auch mit unseren klinischen Erfahrungen und rezenterer Literatur in Einklang zu bringen.
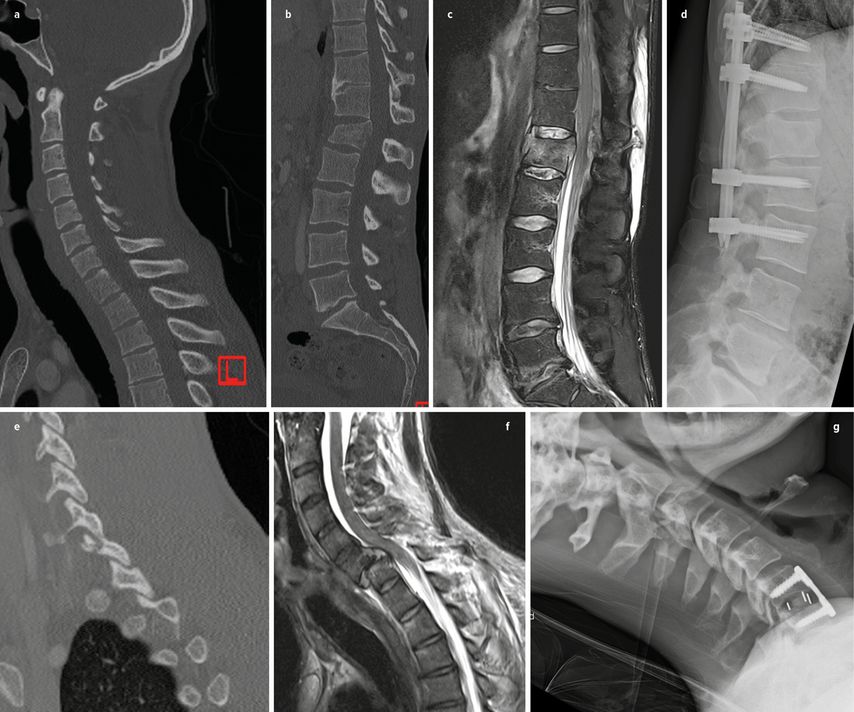
Abb. 1:a) Vermeintlich unauffälliges CT der HWS sag., 31 Jahre, Sturz aus 10m, freie Flüssigkeit im eFAST, jedoch hämodynamisch stabil, Paraplegie der unteren Extremität bei erhaltener Sensibilität, obere Extremität unauffällig. b, c) Inkomplette Berstung L1 mit Spinalkanalkompression. d) Nach Laparotomie (Blasenruptur genäht), Laminektomie L1 und dorsaler Stabilisierung. e) Nach Extubation am nächsten Morgen aufsteigende Lähmung im Sinne einer beginnenden Tetraplegie, nochmalige Betrachtung der HWS: Bilder vom Polytrauma-CT zeigen einseitig reitende Facettenfraktur, kontralaterale Facette intakt – kleines Detail mit großen Folgen. f, g) Im Akut-MRT zeigt sich eine C-Verletzung C6/7, die sofort operativ versorgt wurde. Erfreulicherweise besserte sich die Plegie der oberen Extremität nach einigen Wochen auf KG 3–4, die untere Extremität blieb plegisch. Genau genommen handelt es sich um eine „type 0 missed injury“, die im Rahmen des 2nd Survey nach Extubation sofort erkannt wurde, aber im initialen CT übersehen wurde. Dieser Fall zeigt das Dilemma der verwendeten Klassifikation, nach der diese offensichtliche und mit schweren Folgen behaftete MI nicht einmal als solche bewertet werden würde
Anders als beim selbstgehenden Akutpatienten steht beim intubierten oder aber durch schwere Verletzungen abgelenkten Schockraumpatienten im Regelfall die systematische, nach einem strikten Protokoll ablaufende Untersuchung im Vordergrund und beschwerdeorientierte Algorithmen kommen zumindest beim „primary (1st) survey“ nicht oder nur eingeschränkt zur Anwendung.
Die meisten Schockraumalgorithmen (ETC®, ATLS™) fokussieren initial auf hämodynamisch relevante Verletzungen und neurologische Probleme. Muskuloskelettale Verletzungen, v.a. der Extremitäten, treten dabei erfahrungsgemäß etwas in den Hintergrund, da sich die Akutdiagnostik aufgrund der limitierten Zeitressourcen richtigerweise primär auf Bauch, Becken, Wirbelsäule, „stopthebleeding“, SHT und im Extremitätenbereich höchstens auf offene Wunden und grobe Achsfehlstellungen sowie Instabilitäten der großen Gelenke beschränkt.
Es darf auch nicht vergessen werden, dass viele Daten und Studien aus dem angloamerikanischen und internationalen Raum zumeist auf Behandlungen von „emergency physicians“ in der Anfangsphase beruhen. Eine regelhafte Einbindung von Orthopäden und Traumatologen wie im deutschsprachigen Raum gibt es sehr oft nicht. Die Einführung von „secondary“ (2nd) und später „tertiary (3rd) surveys“ in den letzten Dekaden sollte diese Lücke schließen oder zumindest verkleinern und das Detektieren weiterer Verletzungen auf einen Zeitpunkt nach der Stabilisierung des Patienten verschieben.
Ob es Sinn macht, den „3rdsurvey“ binnen 24 Stunden durchzuführen, wie Wilbers et al. es empfehlen,2 oder aber am wachen stabilisierten Patienten, hängt aus meiner Sicht auch von der Art der MI ab, die detektiert werden sollen.
Keijzers et al. konnten in einem Review (n=10 Studien, keine RCT) mit empirischer Evidenz zeigen, dass der 3rdSurvey die „Missed injury“-Rate (MIR) von 4,3% nach dem 1st und 2nd Survey auf 1,5% senken kann, wobei eine MIR nach 1st und 2nd Survey in unterschiedlichen Studien von bis zu 19% angegeben wurde, in einer Studie sogar mit 65%.3 Eine Beurteilung, ob diese übersehenen Verletzungen therapierelevant waren, erfolgte nicht in allen Studien. 10–30% der MI(0,5–5% der Gesamtpatienten im Review) erforderten aber eine chirurgische Intervention. Eine einzige Vergleichsstudie in diesem Review konnte zeigen, dass der 3rd Survey die MIR in allen Bereichen senken konnte, also nicht nur bei muskuloskelettalen Verletzungen.
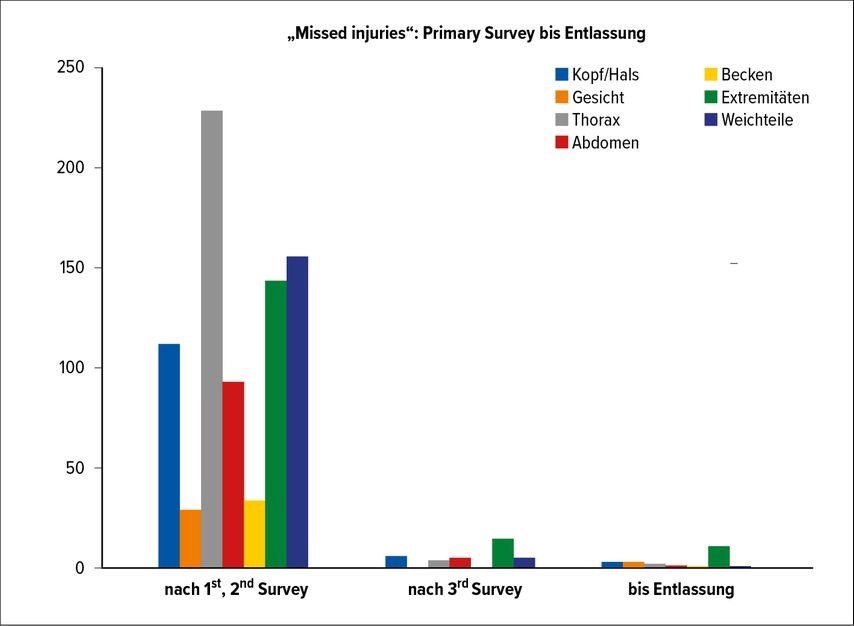
In einer finnischen Studie zeigten Tammelin et al., dass 93% der Verletzungen durch den 1st und 2nd Survey detektiert wurden, weitere knapp 4% durch den 3rd Survey, weitere 2,6% danach noch während des stationären Aufenthalts und 0,1% erst nach der Entlassung.4 Die MIR nach dem 1st–3rd Survey lag demnach noch immer bei 2,6%. In dieser Arbeit zeigte sich aber, dass muskuloskelettale Verletzungen am häufigsten übersehen bzw. nachdetektiert wurden (Abb. 2).
Eine deutlich niedrigere MIR publizierten rezent Al Babtain et al.aus einem saudi-arabischen Level-I-Traumazentrum.5 Bei 657 Patienten fanden sie nur bei 1,7% MI, wobei diese Zählweise Patienten und nicht MI einschloss. Die Abklärung fand auch hier standardisiert mittels Polytrauma-CT, eFAST und 1st–3rd Survey statt. Damit lag die MIR nach 3rd Survey in etwa bei jener der skandinavischen Autorengruppe. Übersehen wurden v.a. Extremitätenfrakturen (73%) und Gelenksluxationen (18%). Wenig überraschend wurden bei Patienten mit höherem „Glasgow Coma Scale“(GCS)-Scorein dieser Studie weniger Verletzungen übersehen. Gerade dieser Umstand zeigt, dass ein wacher, alerter Patient die Qualität des 2nd und 3rd Survey deutlich erhöhen dürfte. Dieser Nachteil bei der Detektion von MI bei Patienten mit z.B. schwerem SHT muss der möglicherweise dadurch veränderten Behandlungsrelevanz bei Patienten mit schlechtem GCS-Score gegenübergestellt werden. Stevens empfiehlt die Einbindung von „orthopedic surgeons“ spätestens beim 3rd Survey, da etwa 80% der MI „orthopaedic in nature“ sind.6
Eine wesentlich höhere MIR wurde von Bahramian et al. 2023 aus einem iranischen tertiären Traumazentrum berichtet.7 Wie bei den anderen Studien waren Kfz-Insassen-Unfälle an erster Stelle mit 33%, gefolgt aber bereits von Unfällen mit angefahrenen Fußgängernmit 25,5%.Letztere waren auch die Kohorte mit den meisten übersehenen Verletzungen. Die publizierten Zahlen mit 7,2% MIR bis zur Entlassung waren deutlich höher als in anderen Arbeiten. Erwähnt werden muss aber auch, dass bis zum 3rd Survey ein „emergency physician“ die Untersuchungen durchführte. Am häufigsten wurden Extremitätenverletzungen übersehen, gefolgt von Kopf/Nacken- und Weichteilverletzungen (Sehnen, Nerven etc.). In der adjustierten Odds Ratio (OR) zeigte sich ein fast dreifach erhöhtes Risiko für MI bei intubierten Patienten bzw. ein 1,6-fach höheres Risiko bei einem GCS unter 13. Das stumpfe Trauma bei Unfällen mit sehr ungleichen Massenverhältnissen (Fußgänger vs. Kfz) hatte auch eine 2- bis 3-fache OR für MI.
Zwei Analysen aus dem deutschen Traumaregister von Fitschen-Oestern und Kollegen betreffend MI der Extremitäten zeigten eine MIR von 6,6% bei Hand-/Unterarmverletzungen respektive von 6,5% bei Fußverletzungen.8,9 Erhöhte OR bei „missed foot injuries“ wurden errechnet für einen suizidalen Unfallmechanismus (OR 2,7), gleichzeitige Tibiafrakturen (OR 2,5) und Fibulafrakturen (OR 2,6). Hingegen konnte kein Zusammenhang mit dem GCS und MI im Fußbereich gefunden werden. Immerhin mussten 56% der verspätet diagnostizierten Fußverletzungen operativ versorgt werden (kein wesentlicher Unterschied in der operativen Indikationsrate zu den frühzeitig diagnostizierten Verletzungen). Auch in dieser Auswertung gab es die meisten Fußverletzungen bei Verkehrsunfällen mit Patienten als Insassen. Hinsichtlich der Hand-/Unterarmverletzungen waren die am häufigsten übersehenen Verletzungen Nervenverletzungen (25%), gefolgt von Sehnenverletzungen (11%) und karpalen Verletzungen (11% Frakturen und Luxationen). Die höchste primäre Detektionsrate lag bei Ellbogenverletzungen, Radius- und Ulnafrakturen sowie Gefäßverletzungen. Auch bei dieser Studie konnte kein Zusammenhang mit dem GCS gefunden werden, wobei nur 15% der Patienten mit Unterarm-/Handverletzungen einen GCS <8 hatten. Ein Bias bei den Daten aus dem Traumaregister entsteht auch hinsichtlich des GCS-Erhebungszeitpunktes. Der GCS wird regelhaft bei der Aufnahme erfasst; wie hoch er beim 2nd oder 3rd Survey war, war nicht erhebbar.
In einer Studie an einem ägyptischen Zentrum konnten Elbaih et al. zeigen, dass nach Einführung von ATLS™-Leitlinien ohne entsprechende Schulungen die Rate an MI mit 12% noch relativ hoch lag.10 Bei genauerer Analyse zeigte sich, dass v.a. die Abweichungen vom ATLS-Protokoll mit 23–53% sehr hoch lagen. Durch Einführung eines sequenziellen Traumaausbildungsprogramms konnte die MIR auf 9% gesenkt werden, allerdings zeigte sich auch, dass das Gelernte wieder schnell vergessen wird. Eine Auffrischung sollte laut Autoren daher alle 2 Jahre erfolgen.
Neben den klinischen Untersuchungen vom Schockraum bis zum 3rd Survey spielt natürlich auch die bildgebende Untersuchung eine entscheidende Rolle hinsichtlich MI. Ein „echtes“ Ganzkörper-CT einschließlich aller Extremitäten („headtotoe“) ist nicht nur eine Frage der Zeit bei kritischen Patienten, sondern auch eine radiologisch-technische. Eine ausreichend gute Bildqualität bei einem CT der oberen Extremität im Polytrauma-Setting gelingt fast nur in Überkopflagerung. Manche Kliniken führen eine Traumaspirale jedoch ohne Umlagerung der Arme zwischen der Kopf- und der Restkörpersequenz durch, wodurch die obere Extremität am Körper angelegt herausgerechnet werden muss.
Die Bildqualität ist neben der Schichtdicke auch abhängig von der Physis des Patienten und nicht immer geeignet für eine Frakturdiagnostik. Je nach CT-Gerät und Körpergröße der Patienten ist auch eine Mitabbildung der gesamten unteren Extremität mit einem Scan bzw. ohne Umlagern des Patienten nicht immer möglich. So beschränkt sich derzeit auch an unserer Klinik das Polytrauma-CT zumeist auf den Körperstamm, und in vereinzelten Fällen werden obere oder untere Extremität ergänzend mitabgebildet, selten wird ein „Headtotoe“-CT durchgeführt.
Die Definition des „whole body CT“ (WBCT) umfasst meist ein Kopf-Symphysen-CT mit einem speziellen Kontrastmittel-Bolus (im Regelfall biphasisch bei Polytraumaspirale). Geyer et al. untersuchten an 375 Patienten die Qualität der radiologischen Notfallbefundung sowie MI, die das CT nicht erfasste.11 Sie stellten fest, dass knapp 13% der Patienten Verletzungen hatten, die nicht auf dem WBCT abgebildet waren. Knapp 4% der Patienten hatten MI ohne therapeutische Relevanz, 7% hatten MI, die eine weitere Behandlung notwendig machten. Immerhin konnten 85% der MI durch eine Nachbefundung des initialen CT entdeckt werden. Damit ist aber auch ein weiterer „human factor“ zu berücksichtigen, auf den selbst bei vollständiger CT-Bildgebung eine Restanzahl an MI zurückzuführen ist. Spekulativ wäre davon auszugehen, dass durch „Headto toe“-CTs auch die Anzahl der MI nicht sinken könnte, wenn dadurch nachfolgende Surveys eingespart würden. Extrapoliert man die Daten von Geyer mit einer MIR von 10% bei der radiologischen Diagnose im Polytrauma-CT, dann stellt sich noch vor der Frage nach einem Kopf-Großzehen-CT die einer regelhaften Nachbefundung der Polytrauma-CTs durch einen zweiten Radiologen – zumindest im kurzen Intervall.
Auch Schmehl et al. konnten zeigen, dass beim WBCT regelhaft Frakturen des Handgelenks, wenn es bei der Polytraumaspirale am Scan mitabgebildet war, übersehen werden.12 In den eingeschlossenen 506 WBCTs wurden nur 4 Handgelenksfrakturen korrekt entdeckt. 55 falschnegative Befunde wurden übersehen. Damit lag die Sensitivität bei nur 6,8%. Die Frage, warum derart viele Frakturen im WBCT übersehen wurden, beantworteten die Autoren mit der schlechten Bildqualität und regelhaft fehlenden multiplanaren Rekonstruktionen.
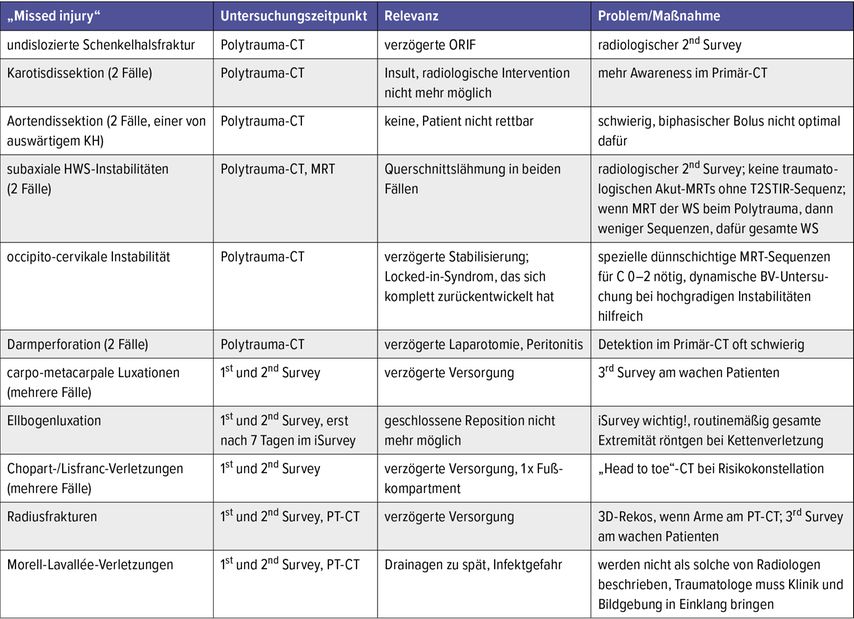
Tab. 1: Hitliste der relevanten „missed injuries“ an der eigenen Abteilung in den letzten Jahren (iSurvey = interprofessioneller Survey)
Auch der Radiologe, der ein Polytrauma-CT befundet, arbeitet außerhalb seiner Komfortzone. Einerseits muss er schnell lebensbedrohliche Pathologien erkennen, andererseits soll er kleinste Frakturen/Fissuren an „mitgeschnittenen“ Skelettanteilen mit einer viel zu groben Schichtdicke erkennen, und das möglicherweise um 4 Uhr morgens. Die Frage eines „2nd radiological survey“ spätestens vor dem klinischen 3rd Survey darf berechtigterweise gestellt werden.
Ähnliche Ergebnisse zu MI des Unterarmes und der Hand publizierten Kim et al., in ihrer Studie waren 25% der übersehenen Radiusfrakturen im initialen WBCT im Rahmen einer radiologischen Nachbefundung sichtbar.13 Beide Nachbefunder in dieser Studie übersahen ebenfalls 20 von 65 Frakturen, konnten jedoch wiederum 15 neue Frakturen entdecken. Ulna- und Karpusfrakturen sowie Fingerphalanxfrakturen wurden am häufigsten übersehen. Potenziell sichtbare Frakturen im WBCT wurden häufig zwischen 17 Uhr und 1 Uhr früh übersehen. Interessanterweise war in dieser Studie die Schichtdicke der WBCTs betreffend die Extremität (0,9–5mm) kein relevanter Faktor für die Häufigkeit von MI.
Chung et al. untersuchten den ergänzenden Wert eines nuklearmedizinischen „whole body bone scan“ (WBBS) nach der Standardabklärung bei mehrfach verletzten Patienten.14 Ziel dieser Studie war aber nicht nur die Detektion von MI nach einem Polytrauma-CT, sondern auch die Überlegung, es als alternative primäre Bildgebung bei leicht bis mittelschwer verletzten Patienten einzusetzen. Hierbei wurde im Schnitt 10 Tage nach Spitalsaufnahme ein Tc-99m Scan durchgeführt. Bei positivem Befund wurden ergänzend CT- oder MRT-Untersuchungen der auffälligen Region durchgeführt. Das nuklearmedizinische Verfahren wurde in dieser Studie an 1670 Patienten durchgeführt. Die meisten MI konnten bei der Gruppe ISS 15+ gefunden werden (75%) und bei Patienten mit einem GCS <9 (86%) sowie bei Kfz-Insassen. Die meisten MI wurde im Thoraxbereich an den Rippen (57%) gefunden, gefolgt von Clavikulafrakturen (7,5%), Handverletzungen (6,9%) und Fibulafrakturen (5,4%). Am häufigsten machten übersehene Hand- und Clavikulaverletzungen eine chirurgische Intervention notwendig (26% bzw. 42%). Vorteile des WBBS gegenüber einem Ganzkörper-CT sind die geringere Strahlendosis von 6mSv (die Hälfte bis ein Drittel einer Polytrauma-CT-Untersuchung) sowie die geringeren Kosten als Screeningmethode. Ein Nachteil ist, dass sich Frakturen erst nach einigen Tagen im Scan zeigen, weshalb die Diagnostik von Haus aus verzögert stattfindet. Die Autoren sehen aber dieses Verfahren auch als ein mögliches Screeningverfahren im Rahmen des 3rd Survey, um bis dahin okkulte Frakturen zu detektieren.
Thippeswamy berichtet über weitere Evolutionen in der Polytraumabildgebung wie Dual-Energy-CT, Kontrastmittelultraschall (CEUS), „damage control radiology“ und „damage control interventional radiology“.15 Hinsichtlich MI konnte für das Dual-Energy-CT eine Zunahme von über 14% hinsichtlich der diagnostischen Sicherheit gezeigt werden. Zudem konnten MRT- und Folge-CT-Untersuchungen vermieden werden,wodurch auch eine Kostensenkung erreicht wurde. Ein routinemäßiger Einsatz beim Polytrauma ist jedoch mangels standardisierter Untersuchungsprotokolle in naher Zukunft nicht wahrscheinlich.
Ein weiterer Risikofaktor für MI ist die Übernahme von Patienten von anderen Traumazentren. Hensgens et al. publizierten Daten aus Groningen in den Niederlanden, die zeigen, dass das Risiko für MI bei transferierten Patienten mit 35% deutlich höher lag.16 30% der übersehenen Verletzungen konnten in den auswärts angefertigten Bildern retrospektiv gefunden werden. Neben der radiologischen Reevaluierung von auswärts angefertigten Bildern sollte auch die Übernahme polytraumatisierter Patienten standardisiert erfolgen. Als Konsequenz bitterer Erfahrungen wird auch an unserem Haus die Übernahme eines Polytraumapatienten binnen 24 Stunden nach Trauma über den Schockraum analog einer Primärübernahme gemanagt und nicht – wie davor üblich – direkt auf der ICU.
Zusammenfassung
Standardisierte Untersuchungsabläufe vom 1st bis zum 3rd Survey, Letzterer idealerweise am wachen Patienten, standardisierte CT-Protokolle und idealerweise eine Nachbefundung des Polytrauma-CT durch einen zweiten Radiologen sowie das Miteinbeziehen anderer Berufsgruppen (Pflege, Physio-, Ergotherapeuten) bei der Detektion von MI (= interprofessioneller Survey, iSurvey) können die MIR niedrig halten.
Literatur:
1 Pfeifer R, Pape HC: Missed injuries in trauma patients: aliterature review. Patient Saf Surg 2008; 2: 20 2 Wilbers A et al.: An analysis of missed injuries at a level 1 trauma center with a tertiary survey protocol. Am J Surg 2022; 224(1 Pt A): 131-5 3 Keijzers GB et al.: The effect of tertiary surveys on missed injuries in trauma: a systematic review. Scand J Trauma Resusc Emerg Med 2012; 20: 77 4 Tammelin E et al.: Missed injuries in polytrauma patients after trauma tertiary survey in trauma intensive care unit. Scand J Surg 2016; 105(4): 241-7 5 Al Babtain I et al.: Prevalence of missed injuries in multiple trauma patients at a level-1 trauma center in Saudi Arabia. Cureus 2023; 15(2): e34805 6 Stevens NM, Tejwani N: Commonly missed injuries in the patient with polytrauma and the orthopaedist’s role in the tertiary survey. JBJS Rev 2018; 6(12): e2 7 Bahramian M et al.: Extremity fractures as the most common missed injuries: a prospective cohort in intensive care unit admitted multiple trauma patients. Indian J Crit Care Med 2023; 27(3): 201-4 8 Fitschen-Oestern S et al.: Missed foot fractures in multiple trauma patients. BMC Musculoskelet Disord 2019; 20(1): 121 9 Fitschen-Oestern S et al.: Missed hand and forearm injuries in multiple trauma patients: an analysis from the TraumaRegister DGU®. Injury 2020; 51(7): 1608-17 10 Elbaih AH et al.: Impact of implementation of sequential trauma education programs (STEPs) course on missed injuries in emergency polytrauma patients, Ismailia, Egypt. Afr J Emerg Med 2022; 12(2): 89-96 11 Geyer LL et al.: Incidence of delayed and missed diagnoses in whole-body multidetector CT in patients with multiple injuries after trauma. Acta Radiol 2013; 54(5): 592-8 12 Schmehl L et al.: Incidence and underreporting of osseous wrist and hand injuries on whole-body computed tomographies at a level 1 trauma center. BMC Musculoskelet Disord 2021; 22(1): 866 13 Kim S et al.: Detection of missed fractures of hand and forearm in whole-body CT in a blinded reassessment. BMC Musculoskelet Disord 2021; 22(1): 589 14 Chung JS et al.: Analysis of missed skeletal injuries detected using whole-body bone scan applied to trauma patients: a case-control study. Diagnostics (Basel) 2023; 13(11): 1879 15 Thippeswamy PB, Rajasekaran RB: Imaging in polytrauma - principles and current concepts. J Clin Orthop Trauma 2020; 16: 106-13 16 Hensgens RL et al.: High delayed and missed injury rate after inter-hospital transfer of severely injured trauma patients. Eur J Trauma Emerg Surg 2020; 46(6): 1367-74
Das könnte Sie auch interessieren:
Prostatakarzinom: Screening, Diagnostik, Bildgebung, Biopsie und Optionen im lokalisierten und metastasierten Setting
Im April 2024 wurde ein Bericht der Lancet Commission on prostate cancer veröffentlicht, in welchem ein Anstieg der Prostatakarzinominzidenz von 1,4 Millionen 2020 auf 2,9 Millionen im ...
Nierenzellkarzinom: Update zu Diagnostik, Therapie und translationaler Forschung
Am diesjährigen EAU-Kongress in Paris fanden zahlreiche Sitzungen, Vorträge und Diskussionen zum Nierenzellkarzinom (RCC) statt. Es wurden Kontroversen in der initialen Diagnostik sowie ...
Fortschritte & Deeskalationsstrategien in der Therapie von Hoden- & Penistumoren
Am EAU-Kongress 2024 in Paris waren in den Vorträgen zur Therapie des Hoden- und Peniskarzinoms Langzeittoxizität und Deeskalation zwei der häufigsten Stichwörter. U.a. wurden mögliche ...