Infiltrationstherapie der Lenden-Becken-Hüftregion
Autoren:
Dr. Peter Machacek
BVAEB Rehabilitationszentrum Engelsbad, Baden
E-Mail: peter.machacek@bvaeb.at
Dr. Raphael Scheuer
Wirbelsäulenzentrum, Orthopädisches Spital Speising, Wien
E-Mail: raphael.scheuer@oss.at
Prim. Mag. Dr. Gregor Kienbacher, MSc
Klinikum Theresienhof, Frohnleiten
E-Mail: kienbacher@theresienhof.at
Mit anatomischen Landmarks, mit Ultraschall oder mit Bildwandler/CT.
Die Infiltrationstherapie ist eine wichtige Säule der orthopädischen Schmerztherapie, die in der täglichen Praxis regelmäßig Anwendung findet.
Die Indikation wird durch eine klinische Untersuchung mit manualmedizinischen und strukturdiagnostischen Untersuchungstechniken und unter Einbeziehung der bildgebenden Diagnostik gestellt (Röntgen, MRT, CT, Szintigrafie etc.).
In der Regel wird eine Mischung aus einem Lokalanästhetikum und einem Glukokortikoid appliziert. Rein rechtlich gesehen handelt es sich bei dieser Mischung jedoch um eine „zulassungsüberschreitende“ Therapiemaßnahme und somit um einen Off-Label-Use. Die Patient:innen sind daher diesbezüglich vollumfänglich aufzuklären. Der therapeutische Effekt kann durch die gleichzeitige Applikation von Glukokortikoiden verlängert werden. Aufgrund vieler teilweise schwerwiegender Komplikationen besteht die Empfehlung, auf den Einsatz von kristallinen Kortikoiden zervikal, thorakal, lumbal und auch epidural zu verzichten. Stattdessen sollen ausschließlich wasserlösliche Glukokortikoide (Dexamethason) eingesetzt werden.
Die Infiltrationstherapie ist nicht nur als therapeutische Option anzusehen, sondern stellt auch eine diagnostische Technik dar. Sie dient daher auch der Beurteilung der Wertigkeit einer Schmerzproblematik durch eine selektive Landmark-, Bildwandler-, CT- oder Ultraschall-gestützte Applikation eines Lokalanästhetikums anNerven, Sehnen, Muskeln, Bändern oder in ein Gelenk.
In den folgenden drei Kapiteln werden nun die gängigsten Infiltrationen bei der Behandlung von Beschwerden in der Lenden-Becken-Hüftregion vorgestellt, wobei zunächst die Technik anhand anatomischer Landmarks dargestellt wird (Autor: P. Machacek). Im zweiten Kapitel werden die ultraschallgezielten Infiltrationen erläutert (Autor: R. Scheuer) und im dritten Kapitel die röntgengezielten Infiltrationen dargestellt (Autor: G. Kienbacher).
Infiltrationen im Bereich der Lenden-Becken-Hüftregion anhand „anatomischer Landmarks“
P. Machacek
Die therapeutische Lokalanästhesie anhand anatomischer Landmarks bedarf der Kenntnis der palpatorischen Anatomie. Durch die technische Weiterentwicklung vor allem der Ultraschallgeräte ist die unterstützende Bildgebung mittlerweile in vielen niedergelassenen Praxen vor Ort, aber nach wie vor müssen wir uns oft auf unsere taktilen Fähigkeiten verlassen. Im Folgenden werden nun die wichtigsten Schmerzgeneratoren im Bereich der Lenden-Becken-Hüftregion und die Möglichkeiten der Schmerztherapie durch Infiltrationen erläutert.
Voraussetzungen für die Infiltration bei Patienten sind neben der Compliance auch die Abklärung des Blutgerinnungsstatus, der Ausschluss von anderen Risikofaktoren (Allergie, Infektion) und das Vorhandensein eines Röntgens oder MRTs zur Beurteilung der anatomischen Strukturen.
Üblicherweise wird ein Lokalanästhetikum in Kombination mit einem Kortikosteroid appliziert. Das am häufigsten verwendete Lokalanästhetikum ist Lidocain (z.B. Xyloneural® mit 1%). Die Wirkung beruht auf der Blockierung der Natriumkanäle mit konsekutiver Analgesie, Kapillarabdichtung, aber auch einer antiphlogistischen sowie endoanästhetischen Wirkung.
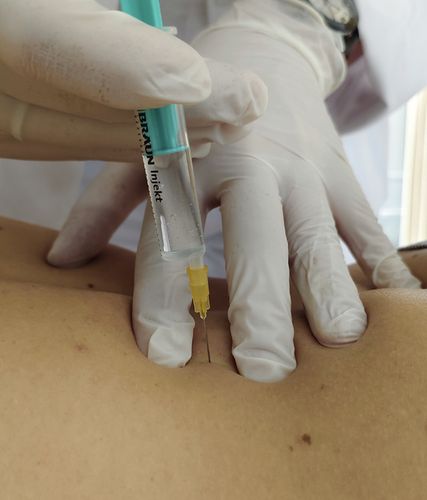
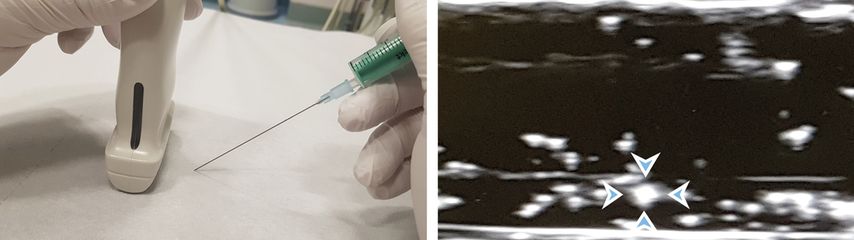
Hinsichtlich der Technik empfiehlt sich neben der großzügigen Desinfektion mit entsprechend langer Einwirkzeit (mindestens 30 Sekunden) das subkutane Ausspritzen des Hautzylinders. Außer beim Quaddeln ist eine Aspiration obligat. Weiters empfiehlt sich die Applikation von geringen Injektionsmengen (0,5–1ml an Muskeln und Bändern, max. 5ml in die großen Gelenke). Zudem hat sich bei tief liegenden Strukturen die Anwendung der Zwei-Finger-Schutztechnik bewährt (Abb. 1): Neben einer genaueren Abgrenzung und Fixierung der Zielstruktur kommt es zur Kompression von Gefäßen, einer Verkürzung der Stichtiefe und letztendlich auch zu einem geringeren Stichschmerz durch die Hautspannung.
Das Hüftgelenk
Grundlegend gibt es 2 Möglichkeiten,um das Hüftgelenk intraartikulär zu infiltrieren: einerseits von lateral über die Trochanterspitze, andererseits von ventral. Hier wird nur die Technik von ventral beschrieben, da für den Zugang von lateral zwar durchaus auch positive Literatur besteht, sich aber die Anatomie von ventral deutlicher darstellt.
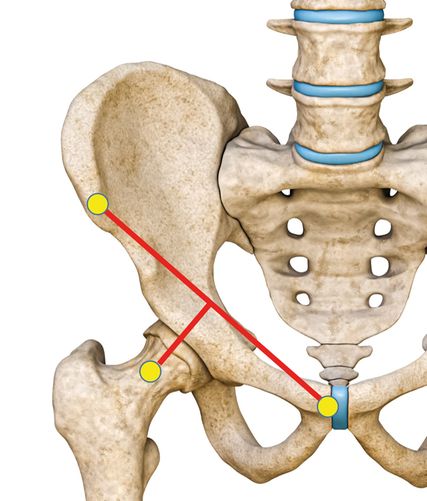
Die Infiltration von ventral (Abb. 2) erfolgt in Rückenlage des Patienten. Zunächst wird die A. femoralis palpiert, um orientierend den Verlauf des Nerven-Gefäß-Bündels festzuhalten. Dann werden die Spina iliaca anterior superior und die Symphyse palpiert. Imaginär wird eine Linie zwischen den beiden Strukturen gelegt und dann von der Mitte ausgehend eine Gerade ca. 2 Querfinger breit Richtung Leiste verlängert. In den meisten Fällen erreicht man so die Caput-Collum-Grenze des Femurs. (Es bietet sich ein Vergleich mit den Röntgenbildern an, um z.B. eine Coxa valga oder vara zu berücksichtigen). Nach entsprechender Desinfektion kann dann von ventral orthograd in die Tiefe gestochen werden, nur bei Knochenkontakt wird das Medikament appliziert. Gelegentlich kann auch eine an mehreren Stellen durchgeführte Kapselinfiltration das Beschwerdebild positiv beeinflussen.
Musculus piriformis
Das Piriformis-Syndrom ist eine Kombination aus einem positiven myofaszialen Triggerpunkt und einer Myogelose, die durch das Naheverhältnis zum N. ischiadicus auch eine Neuritis auslösen kann. Es zeigt sich somit ein vielfältiges Beschwerdebild von einer Lumboglutealgie über Leistenschmerz bis zu einer Ischialgie mit Nervendehnungszeichen.
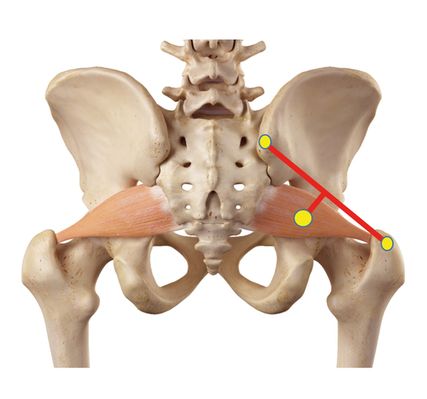
Die Infiltration des M. piriformis erfolgt in Bauchlage (Abb. 3). Eine Verbindungslinie zwischen der Spina iliaca posterior superior und derTrochanterspitze wird halbiert, ca. 2 Querfinger breit nach medial verlängert und nun erfolgt die tiefe Palpation. Unterstützend kann die Innenrotation der Hüfte helfen, den Muskel in eine meist schmerzhafte Dehnung zu bringen. Hat man den Maximalpunkt palpiert, wird mit Zwei-Finger-Schutztechnik in die Tiefe infiltriert. Oft kann man eine Faszikulation auslösen, andererseits spürt man gelegentlich den Widerstand des verhärteten Muskels. Die Aspiration ist hier wegen der Aa. gluteae superiores et inferiores besonders wichtig.
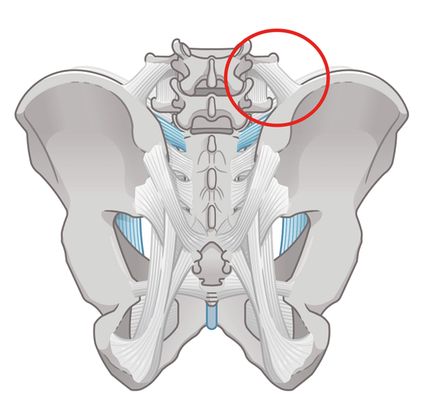
Iliosakralgelenk (ISG)
Grundsätzlich sei festgehalten, dass beim ISG eine echte intraartikuläre Infiltration ohne unterstützende Bildgebung selten der Fall ist. Meist werden die periartikulären Ligamente infiltriert. Dies führt trotzdem oft zu einem Therapieerfolg, da gerade die sehr nozizeptordichten Bandstrukturen am ISG häufig schmerzhaft gereizt sind.
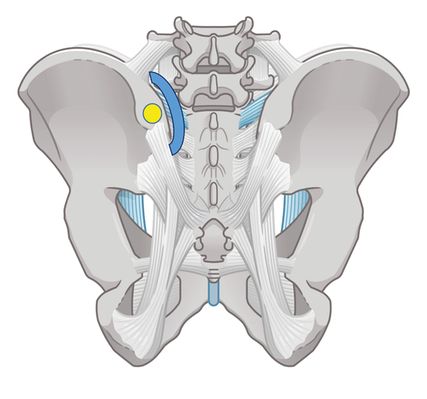
Die Infiltration erfolgt in Bauchlage, zunächst wird die Spina iliaca posterior superior palpiert. Diese ist der Ausgangspunkt für die meist periartikuläre ISG-Infiltration (Abb. 4). Die Palpation erfolgt Richtung medial, wo man die Stufe zum Sakrum bzw. zum Gelenk meist sehr gut spüren kann (federnder Widerstand der Bandstrukturen). Am kaudalen Pol besteht eine durchaus größere Chance, intraartikulär zu gelangen. Bei sehr hohem Widerstand des Stempeldruckes ist eine intraartikuläre Nadellage wahrscheinlicher, da das Gelenk selbst nur ein sehr geringes Volumen aufweist.
Ligamentum iliolumbale
Von den Querfortsätzen des 4. und 5. Lendenwirbels ziehen kräftige ligamentäre Strukturen Richtung Crista iliaca: das Ligamentum iliolumbale. Dieser Bandapparat ist oft schmerzhaft überlastet und einer Infiltration entsprechend gut zugänglich.
Die Infiltration wird in Bauchlage durchgeführt. Zunächsterfolgt die Palpation der Spina iliaca posterior superior bzw. nach kranial der Crista iliaca. In Höhe L4/5 kann man an der Crista oft einen Druckschmerz beim Übergang zum Bandapparat auslösen. Die Infiltration selbst erfolgt zunächst mit knöchernem Kontakt der Crista und dann mit fächerförmiger Infiltrationstechnik in die Tiefe (Abb. 5).
Facettengelenke LWS
Die Wirbelbogengelenke der Lendenwirbelsäule sind vor allem in den Segmenten L4 bis S1 häufig Ausgang von Kreuzschmerzen. Eine valide klinische Untersuchung ist schwierig, aber oft wird der Verdacht in der Bildgebung bestätigt.
Die Infiltration erfolgt in Bauchlage. Palpatorisch sind die Dornfortsätze relevant, da sich die Facettengelenke in Höhe des interspinösen Raums des betreffenden Segmentes befinden (z.B. Facettengelenk L4/5 zwischen Processus spinosus von LWK 4 und LWK 5). Ca. 2 Querfinger breit paramedian wird dann in dieser Höhe nach schräg medial eingestochen, das Medikament nur bei Knochenkontakt appliziert (Abb. 6). Prinzipiell ist auch hier meistens keine echte intraartikuläre Nadellage zu erwarten, aber der Patient profitiert durchaus auch von einer periartikulären Infiltration.
Abb. 6: Infiltration der Facettengelenke (gelb: Dornfortsätze der LWK 4 und 5)
Sakral-epidurale Überflutung/Caudablock
Bei akuten Radikulopathien kann neben der Reischauer-Blockade (s.u.) auch der Caudablock gut ansprechen. Die Intervention ist erfahrungsgemäß aber nur bis zu einer maximalen Läsionshöhe bis LWK 4 erfolgversprechend. Zudem ist die sakrale Überflutung bei Patienten mit einer Vertebrostenose aber auch bei diskogenen Schmerzen indiziert.
Die Infiltration erfolgt in Bauchlage. Anatomische Landmarks sind ein gleichschenkeliges Dreieck zwischen den Spinae iliacae posteriores superiores und dem Hiatus-sacralis-Zugang bzw. die Palpation der Cornua sacralia, die den Eingang in den Kanal markieren. Die Stichrichtung ist ca. 45° zur Haut: Schliff nach kaudal und möglichst am kranialen Rand des Hiatus punktieren. Das Durchstoßen des Ligamentum sacrococcygeale kann als kurzer Widerstand gespürt werden. Unbedingt aspirieren (Blut? Liquor?), Volumen maximal 20ml.
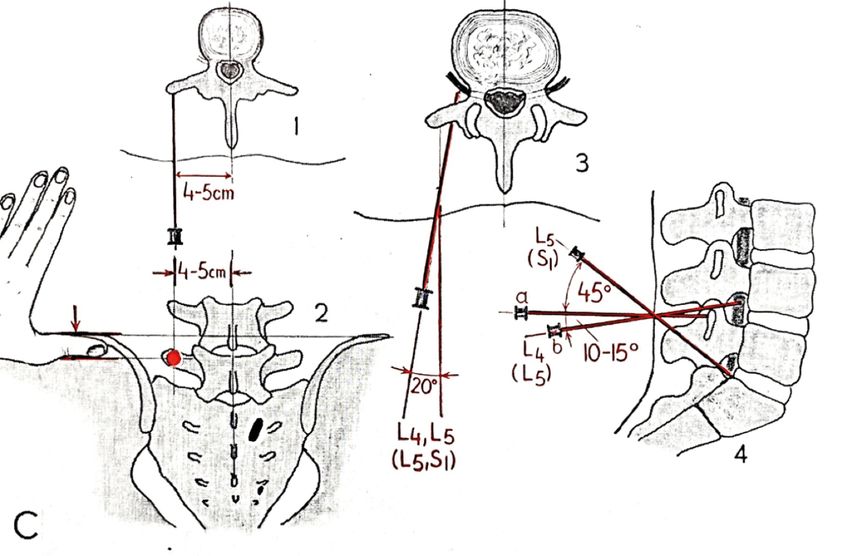
Reischauer-Blockade/„Wurzelblockade“
Diese Blockadetechnik ist schon sehr alt und trotzdem bewährt. Die Abbildung 7 stammt aus dem Jahr 1964 und zeigt sehr anschaulich skizziert, wie man unter Berücksichtigung der anatomischen Landmarks sicher die Höhe der Neuroforamina erreicht. Voraussetzung für eine erfolgreiche Reischauer-Blockade ist die genaue Kenntnis der Segmenthöhe der Pathologie bzw. der betroffenen Radix. Die hier beschriebene Technik wird bei Radikulopathie L4 und/oder L5 angewendet.
Abb. 7: Reischauer-Blockade (aus: Atlas orthopädischer Erkrankungen. Russe, Gerhardt, Machacek, Popp.Verlag Hans Huber, Bern und Stuttgart 1964)
Der Patient sitzt leicht vornübergebeugt mit verschränkten Armen. Palpatorisch wird der Beckenkamm aufgesucht, in dieser Höhe befindet sich das Segment L4/5. Wenn man nun um ca. eine Querfingerbreite kaudal des Beckenkammes und ebenso 2 Querfinger breit von der paramedianen Linie versetzt eingeht, ist man in Höhe des Processus transversus LWK 5. Ziel ist es, diese knöcherne Struktur zu erreichen und dann im entsprechenden Winkel von ca. 45° nach kaudal periradikulär die Wurzel L5 und ca. 15° nach kranial die Wurzel L4 zu infiltrieren.
Zusammenfassung
Die an anatomischen Landmarks durchgeführte Infiltrationstherapie am Bewegungsapparat ist beikorrekter Indikationsstellung und genauer Kenntnis der Anatomie sowie unter Berücksichtigung der Risikofaktoren eine sichere und sehr effiziente Methode zur Schmerztherapie. Zudem kann eine systemische Belastung des Organismus durch oral eingenommene Schmerzmittel deutlich reduziert werden.
Ultraschallgezielte Infiltrationen inder Lenden-Becken-Hüftregion: Schmerztherapie am Punkt
R. Scheuer
Neben röntgengezielten Infiltrationen an Wirbelsäule und peripheren Gelenken sind auch ultraschallgezielte Injektionstechniken in der orthopädischen Praxis ein hilfreiches und vor allem leichter verfügbares Tool für eine sichere und effektive Schmerztherapie. Therapeutisch lässt sich diese präzise Infiltrationsmethode bei minimiertem Injektionsrisiko äußerst effektiv nutzen und stellt oftmals auch ein diagnostisches Werkzeug als Ergänzung zur klinischen Untersuchung und rein diagnostischen Bildgebung dar.
Bei ultraschallgezielten Infiltrationen handelt es sich um mittels Bildgebung kontrolliert geführte Punktionen mit Kanülen oder Kathetern. Ultraschallgeräte sind im Gegensatz zu den interventionell häufig genutzten C-Bögen bzw. CT-Geräten relativ weit verbreitet und in der Anschaffung wie auch im Betrieb deutlich einfacher und günstiger.
Einsatzgebiete
Haupteinsatzgebiete der ultraschallgezielten Schmerztherapie in der Lenden-Becken-Hüftregion sind einerseits die gelenkigen Verbindungen, wie Facettengelenke, das ISG oder natürlich das Hüftgelenk, und andererseits bis zu einem gewissen Grad auch periradikuläre Anwendungen (ähnlich der oben beschriebenen Reischauer-Blockade) oder sakral-epidurale Infiltrationen (Kaudalblock). Lokale Schmerzen über Hals-, Brust- oder Lendenwirbelsäule wie auch teils in Arme oder Beineausstrahlende Schmerzen sind mithilfe ultraschallgezielter Injektionen also ebenso behandelbar wie vertebragene Kopfschmerzen. Epidurale Anwendungen wie Nervenwurzelblockaden bleiben aber eine Domäne der röntgengezielten Interventionen.
Technische Voraussetzungen
Im günstigsten Fall verfügt der Behandler über ein Ultraschallgerät mit einem Linearschallkopf mit einer Frequenz von mindestens 9MHz sowie einem Sektorschallkopf und der Möglichkeit, Gefäße mittels Farbdoppler zu identifizieren. Während Linearschallköpfe zwischen 9 und 12MHz für gewöhnlich den besten Kompromiss zwischen Auflösung und Eindringtiefe im muskuloskelettalen Bereich darstellen, bieten Sektorschallköpfe bei tendenziell niedrigerem Frequenzbereich eine höhere Eindringtiefe, was speziell im Bereich der Lendenwirbelsäule bei ausgeprägterem Weichteilmantel des Patienten von Vorteil ist.
Gerade bei intraartikulären oder epiduralen Anwendungen ist steriles Arbeiten unabdingbar. Neben sterilem Ultraschallgel sind zu diesem Zweck auch sterile Ultraschall-Transducerüberzüge erhältlich.
Durchführung
Während herkömmliche Kanülen in Abhängigkeit vom Winkel relativ zum Transducer im Gewebe oftmals kaum sichtbar sind und man die Nadellage nur anhand der Bewegungen des umliegenden Gewebes sowie kleiner applizierter Testvolumina visualisieren kann, bieten einige Hersteller spezielle oberflächenbearbeitete Kanülen an, die in verschiedensten Winkeln eine verbesserte direkte Darstellbarkeit der Kanüle ermöglichen sollen.
Hinsichtlich der technischen Durchführung unterscheidet man im Wesentlichen zwei Techniken, die sich in Hinblick auf die Position der Einstichstelle in Relation zum Transducer unterscheiden:
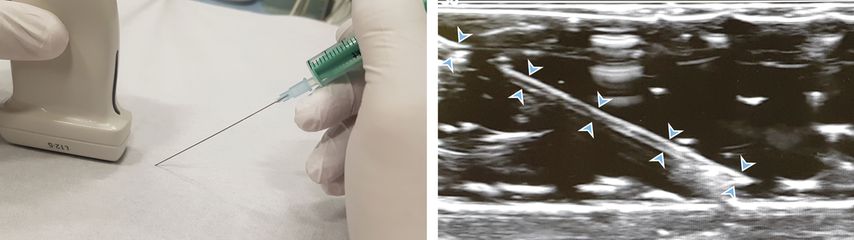
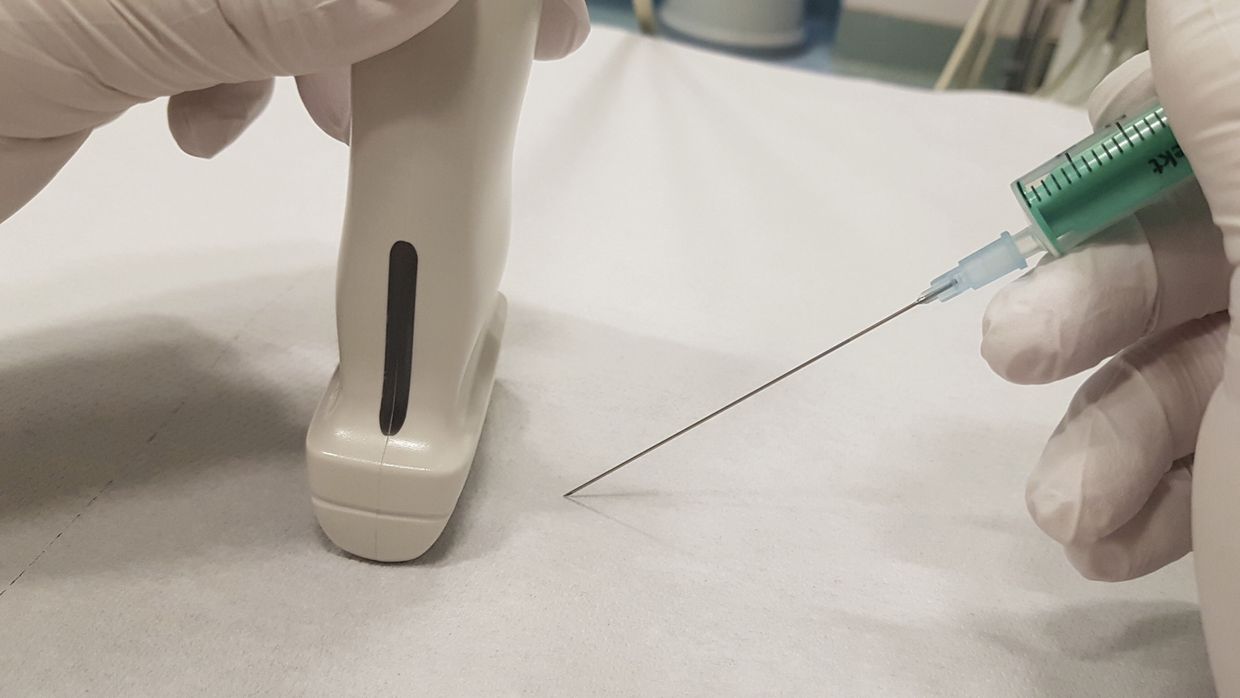
„In-plane“-Technik
Bei der sogenannten „In-plane“-Technik erfolgt der Einstich in Verlängerung der Längsseite des Transducers (Abb. 8). Somit ist der Weg der Kanüle im günstigsten Fall von knapp subkutan bis zum Erreichen der Zielstruktur durchgehend zu verfolgen. In den meisten Fällen ist die „In-plane“-Technik somit anfangs zu bevorzugen; sie ist aber bei eingeschränkten Platzverhältnissen wie beispielsweise an der Halswirbelsäule oftmals nicht anwendbar.
„Out-of-plane“-Technik
Die „Out-of-plane“-Technik beschreibt ein Punktionsverfahren, bei dem der Eintrittspunkt der Kanüle seitlich neben der Längsseite des Transducers gewählt wird (Abb. 9). Somit ist die Kanüle erst bei Durchtritt durch die Ultraschallebene punktförmig sichtbar, was im günstigsten Fall erst bei Erreichen der Zielstruktur der Fall ist.
Ultraschallgezielte Therapien an der Wirbelsäule
Facettengelenks- und Iliosakralgelenksschmerzen
Oft verursachen die Zwischenwirbelgelenke oder das Kreuzdarmbeingelenk Schmerzen, die abgesehen von dem typischen Lokalschmerz auch durchwegs in die Beine ausstrahlende Beschwerden verursachen können. Vielfach sind diese schmerzursächlichen Gelenke schon anhand der Bildgebung im Sinne aktivierter Arthrosen identifizierbar.Die Abgrenzung dieser sogenannten pseudoradikulären Schmerzen von echten radikulären Beschwerden ist klinisch oft nicht ganz einfach.
Mittels Ultraschall sind nachweislich intraartikuläre bzw. auch periartikuläre Infiltrationen an die Facettengelenke der Hals-, Brust- und Lendenwirbelsäule sowie auch an das Kreuzdarmbeingelenk risikoarm unter Darstellung etwaiger Blutgefäße sowie weiterer vulnerabler Strukturen in unmittelbarer Umgebung, wie etwa der Pleura, durchführbar.
Epidurale Infiltrationen
Radikuläre Schmerzen im Sinne von Ischialgien oder Femoralgien, verursacht durch Bandscheibenvorfälle aber auch durch degenerativ bedingte Veränderungen wie Vertebrostenosen und Neuroforamenstenosen, lassen sich auch durch periradikuläre Injektionen oft wirkungsvoll besänftigen.
Über den Hiatus sacralis applizierte Spülungen des Wirbelkanals mit ausreichend Volumen und Zusatz eines Kortikoids sind therapeutisch meist ebenso sehr erfolgreich und die korrekte Kanülenlage ist mittels Ultraschall auch gut kontrollierbar. Während diese Technik bei schlanken Patienten oft auch rein palpatorisch gut möglich ist, finden sich bei adipösen Patienten kaum mehr tastbare Referenzpunkte.
Bei beiden Techniken ist unter Ultraschallkontrolle ein epiduraler Abfluss der Medikation mangels der Darstellbarkeit eines entsprechenden Kontrastmittels sowie wegen der knöchern bedingten eingeschränkten Sichtverhältnisse nie sicher beweisbar. Goldstandard bleiben hier die röntgengezielten Verfahren.
Große Gelenke
Ultraschallgezielte Infiltrationen an großen Gelenken bewähren sich vor allem dann, wenn eine intraartikuläre Applikation der verwendeten Medikation unbedingt erforderlich ist. Dies ist einerseits der Fall, wenn mittels Lokalanästhetikum die selektive Blockade eines möglichen Schmerzgenerators im Sinne der erweiterten Differenzialdiagnostik geplant ist, wobei in der Lenden-Becken-Hüftregion im Speziellen die Unterscheidung zwischen Lendenwirbelsäulen- und Hüftschmerzen gemeint ist. Andererseits sollte dies bei der Verwendung von nur lokal wirksamen Substanzen, wie beispielsweise Hyaluronsäure oder auch Platelet-rich Plasma (welche letztlich auch meist mit einem finanziellen Mehraufwand für den Patienten einhergehen), mittlerweile eine Conditio sine qua non darstellen.
Limitationen des Verfahrens
Wie schon erwähnt, ist mittels Ultraschall zwar die korrekte Kanülenlage überprüfbar, die Darstellung der Zielstrukturen und auch der Ausschluss eines Gefäßanschlusses mittels Kontrastmittel sind jedoch nicht möglich. Somit sind vor allem epidurale Anwendungen nie wirklich als solche zu beweisen und auch diagnostische Nervenblockaden sind in diesem Zusammenhang nur bedingt verwertbar.
Zusammenfassung
-
Ultraschallgezielte schmerztherapeutische Verfahren sind sowohl therapeutisch als auch diagnostisch einsetzbar.
-
Ultraschallgeräte sind im Gegensatz zu Röntgengeräten einfacher und günstiger in Anschaffung und Betrieb.
-
Die einzige nennenswerte Einschränkung der ultraschallgezielten Injektionstechniken ist die fehlende sinnvolle Nutzbarkeit von Kontrastmitteln.
-
Interessierten Kollegen seien die Hands-on-Kurse am Orthopädischen Spital Speising (Infos und Anmeldung unter www.ceops.at ) empfohlen.
Bildwandler-/CT-gezielte Infiltrationen
G. Kienbacher
Bildwandler- bzw. CT-gezielte Infiltrationen dienen der:
-
Diagnostik/Therapie von Schmerzen im Bereich der Iliosakral- und Facettengelenke,
-
Diagnostik/Therapie von Schmerzen ausgehend von diskoligamentären Strukturen,
-
Diagnostik/Therapie von Schmerzen ausgehend von den Nervenwurzeln.
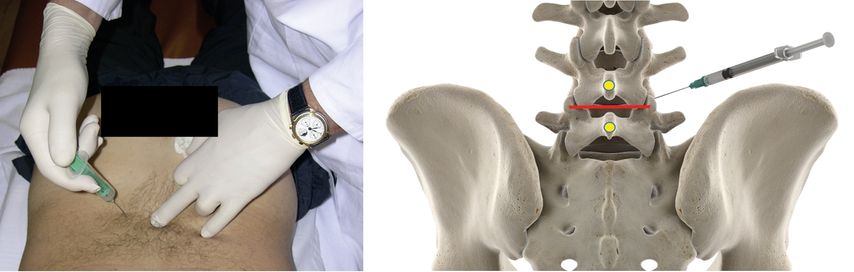
Abb. 10: Intravasale Nadellage und venöse Kontrastmittelausbreitung im Rahmen einer Nervenwurzelblockade an der HWS
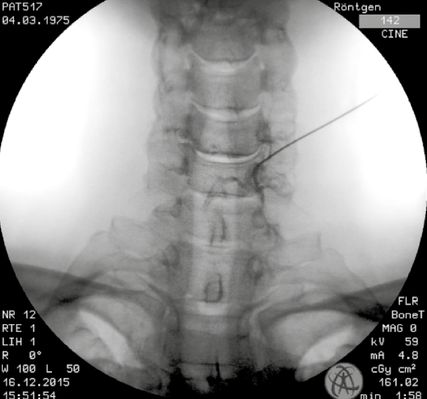
Die internationalen Guidelines empfehlen nach wie vor die Durchführung der Interventionen unter Bildwandlerkontrolle (C-Bogen). Im Vergleich zur Durchführung mittels Computertomografie besteht hier eine deutlich geringere Strahlenbelastung, die Handhabung ist einfacher, sie ist ökonomischer und in der Regel schneller verfügbar. In mehreren Studien konnte zudem auch eine präzisere Nadellage gezeigt werden. Es besteht außerdem die Möglichkeit einer dynamischen Untersuchung durch Einspritzen von Kontrastmittel mittels Videofunktion. Eine intravasale Nadellage (Abb. 10) kann dadurch verhindert werden.So sinkt einerseits die Komplikationsrate, andererseits werden falsch negative Ergebnisse in der Diagnostik verhindert. ObwohlCT-gezielte Interventionen im deutschsprachigen Raum sehr verbreitet sind, existiert interessanterweise im Gegensatz zu Injektionen unter Durchleuchtung kaum Literatur.
Diagnostik und Therapie an den Facetten- bzw. Iliosakralgelenken
Die selektive diagnostische Facettengelenksblockade am Ramus medialis bzw. am Ramus dorsalis L5/S1 (hier geht kein medialer Ast ab) mit geringsten Mengen eines Lokalanästhetikums (0,5–1ml) bzw. eine diagnostische intraartikuläre ISG-Blockade besitzen eine hohe Validität und gesicherte Evidenz, sofern sie regelkonform und unter Zuhilfenahme einer Bildgebung (Röntgen, CT) durchgeführt werden (Abb. 10). Die Nervenversorgung eines Facettengelenks erfolgt in der Regel bisegmental. Das bedeutet, dass die Versorgung eines Wirbelgelenks aus dem gleichen Segment und dem kranial benachbarten Segment erfolgt. Infolgedessen muss eine diagnostische Blockade oder therapeutische Intervention immer in zwei Segmenten durchgeführt werden. Von einer positiven Blockade spricht man, wenn es zu einer mehr als 50%igen Schmerzreduktion kommt.
Eine intra- oder periartikuläre Steroidinfiltration als therapeutische Intervention zeigt jedoch nur geringe Evidenz. Eine schmerzreduzierende Wirkung besteht hier nur kurzzeitig. Eine Facettengelenksdenervierung hingegen ist die einzige validierte Behandlungsmethode bei Facettengelenksschmerzen und therapeutische Konsequenz, wenn Facettengelenke durch kontrollierte diagnostische Blockaden entsprechend den Guidelines als Schmerzursache identifiziert wurden.
Voraussetzung für eine Denervation sind mindestens zwei oder besser noch vergleichende diagnostische Blockaden mit unterschiedlich langwirkenden Lokalanästhetika und einer mehr als 50%igen Schmerzreduktion für die Wirkdauer des Medikamentes. Die Durchführung erfolgt mittels Bildwandler oder Computertomografie.
Die Ablation erfolgt am Übergang des Processus articularis superior in den Processus transversus. Interessant ist, dass nach aktueller Studienlage die Präzision der Nadelposition unter Durchleuchtung der des CT überlegen ist. Gute Studien mit strengen Einschlusskriterien und korrekter Durchführung der Diagnostik und der interventionellen Therapie nach den aktuellen Guidelines zeigten eine Wirkdauer von 15 Monaten; eine erneute Denervierung nach Nachlassen der Wirkung war in 88% erfolgversprechend.
Nervenwurzelblockade (periradikuläre Therapie, PRT)
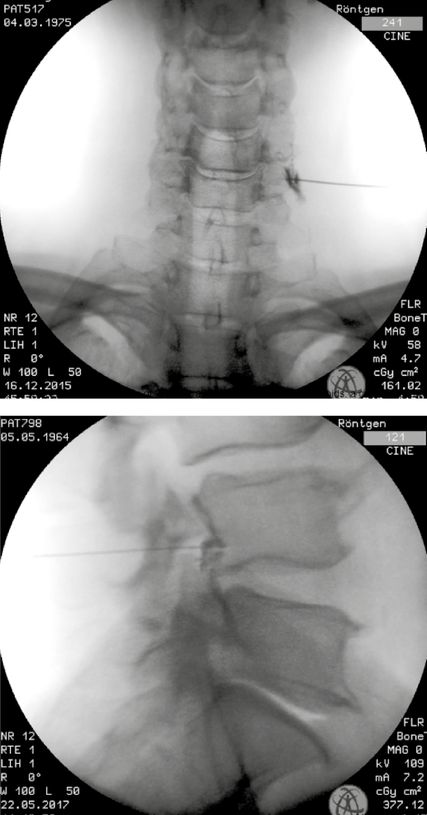
Abb. 11: Transforaminale epidurale Infiltration der Nervenwurzeln L4/5 und C5/6 und Darstellung der korrekten Nadellage durch Kontrastmitteleinspritzung
Aufgrund nachgewiesener inflammatorischer Prozesse an der Nervenwurzel durch Kompression und Ischämie können Infiltrationen mit Steroiden sehr gut zur Schmerzbehandlung eingesetzt werden. Über einen transforaminalen Zugang kann die jeweilige Nervenwurzel sehr gut erreicht werden. Durch transforaminale epidurale Nervenwurzelblockade (Abb. 11) können nachweislich operative Eingriffe vermieden werden bzw. die Indikation zu einer Bandscheiben-Operation verbessert werden. Bei mehrsegmentalen und klinisch schwer zuordenbaren Schmerzen eignen sich derartige Blockaden unter Einspritzung geringster Mengen eines Lokalanästhetikums hervorragend für diagnostische Aussagen hinsichtlich der richtigen Etage. Nur für korrekt nach den Guidelines durchgeführte Interventionen existiert eine gute Evidenz.
Der klassische Zugang ist subpedikulär, bei den meisten RCT-Studien wurde diese Technik benutzt. Sollte durch einen Bandscheibenvorfall die Nervenwurzel nach kranial verdrängt werden, ist ein retroneuraler Zugang günstiger, da Nervenverletzungen vermieden werden. Hier kommt es auch zu einer Ausbreitung des Medikamentes in das darüberliegende Segment. Bei einem infraneuralen Zugang breitet sich das Medikament hingegen in das kaudal anschließende Segment aus.
Zusammenfassung
Der Vorteil der Infiltrationstherapie mittels bildgebender Verfahren liegt eindeutig in der Präzision der Intervention. Wie bei jedem chirurgischen Eingriff sind die Indikationsstellung sowie auch die korrekte Durchführung entsprechend den aktuellen Guidelines Grundvoraussetzung für ein gutes Outcome. Vor allem bei Patienten mit chronischen Schmerzen ist die interventionelle Therapie ein Teil der multimodalen Schmerztherapie, da durch eine schnelle und potente Schmerzreduktion die Angst vor aktivierenden Therapieformen genommen wird und somit physiotherapeutische Strategien effektiv umgesetzt werden können. Die interventionelle Schmerztherapie darf somit nicht als Monotherapie angesehen werden. Im interdisziplinären Setting sollten vor allen Dingen auch die diagnostischen Erkenntnisse diskutiert werden, um die chirurgische Trefferquote hinsichtlich der Patientenzufriedenheit zu erhöhen.
Literatur:
bei den Verfassern
Das könnte Sie auch interessieren:
Asbestbedingtes Larynx- und Lungen-karzinom – Primär- oder Sekundärtumor?
Im Folgenden wird der Fall eines deutschen Facharbeiters vorgestellt, der während seiner Berufstätigkeit asbesthaltigen Stäuben ausgesetzt war und dadurch an einem Plattenepithelkarzinom ...
Die Pollensaison im Temperaturchaos
Die steigenden Temperaturen führen zu einem verfrühten Blühbeginn bei vielen Pflanzenarten und zu einer verlängerten und vermehrten Pollenbelastung für Allergiker:innen. Die ursächlichen ...
Alpha-1-Antitrypsin-Mangel: blinder Fleck auch in der Pneumologie?
Der Alpha-1-Antitrypsinmangel (AATM) gilt als seltene genetische Erkrankung und betrifft überwiegend die Lunge und die Leber,jedoch mithoher klinischer Variabilität. Doch AATM ist nicht ...